
پدرام طلائی
دکتری: مهندسی پزشکی بیومتریال ـ تهران ـ 1398
کارشناسی ارشد: حشره شناسی پزشکی و مبارزه با ناقلین ـ دانشگاه علوم پزشکی تهران ـ 1394
کارشناسی: علوم آزمایشگاهی ـ دانشگاه علوم پزشکی اراک ـ 1389
اين اصطلاح براي اولين بار در سال 1969 عنوان گرديد. بر اين اساس عوامل خطر زا به 4 كلاس تقسيم مي شوند و بر اين اساس نيز اقدامات و تكنيك هاي عملي آزمايشگاه و تجهيزات ايمني براي مقابله با اين خطرات بعنوان سطوح ايمني ميباشند.
Biosafety level 1

اين اقدامات و تجهيزات ايمني براي آزمايشگاه هاي آموزشي در سطح زير ليسانس و همچنين آزمايشگاههايي بكار مي روند كه بر روي عوامل بيولوژيك بي خطر و يا كم خطر براي پرسنل كار مي كنند.
كار در سطح يك ايمني معمولاً بصورت كار بر روي ميزها باز بوده و محيط آزمايشگاه از ساير قسمت هاي ساختمان، جدا و ايزوله نشده است.
اقدامات ايمني سطح يك بكار رفته در اين مورد عبارتند از:
1.هنگام انجام آزمايش، ورود به آزمايشگاه ممكن است محدود يا ممنوع شود.
2.سطوح ميز و محل كار بصورت روزانه و همچنين پس از ريخت و پاش ها استريل مي شود.
3.تمام مواد آلوده قبل از دور انداختن، استريل مي شوند.
4.پي پت كشيدن با دهان نبايد انجام شود.
5.خوردن،آشاميدن و سيگار كشيدن در آزمايشگاه ممنوع است.
6.پرسنل مرتباً بايد دست هاي خود را بشويند بخصوص قبل از خروج.
7.تمام اقدامات در جهت جلوگيري از تشكيل آئروسولها انجام مي شود.
8.پوشش هاي مناسب نظير روپوش استفاده مي شود.
در ايمني سطح يك نيازي به تجهيزات خاص معمولاً نيازي نبوده ولي آزمايشگاه بايد بسهولت قابل شستشو و تميز كردن بوده، سطوح نسبت به مواد ضد عفوني و مايعات، غير قابل نفوذ و مقاوم باشد و همچنين حاوي سينك ظرفشويي باشد.
Biosafety Level 2

اين اقدامات و تجهيزات در آزمايشگاههاي تشخيصي و آموزشي بكار می رود كه با عوامل ميكروبي با درجه خطر زايي متوسط(عوامل ميكروبي كلاسII) سر و كار دارند.
اقدامات ايمني سطح 2 شبيه سطح 1 مي باشد با اين تفاوت كه پرسنل بايد آموزشهاي خاصي ديده باشند و هنگام كار با مواد بيولوژيك از كابينت بيولوژيك(هود) استفاده مي شود.
اقدامات ايمني بكار رفته در سطح 2 عبارتند از:
1.هنگام انجام آزمايش، ورود به آزمايشگاه ممنوع است.
2.سطوح ميزكار روزانه و پس از پايان كار ضد عفوني مي شوند.
3.قبل از دور انداختن مواد آلوده. عمل استريليزاسيون انجام مي شود.
4.پي پت كشيدن با دهان ممنوع است.
5.خوردن، آشاميدن و سيگار كشيدن در آزمايشگاه منع شده است.
6.شستشوي مرتب دست در طول روز و قبل از خروج از آزمايشگاه الزامي است.
7.تمام اقدامات بايد در جهت بحداقل رساندن توليد آئروسول انجام شود.
8.روپوش آزمايشگاهي هنگام كار بايد پوشيده شده و قبل از خروج از تن، خارج شود.
9.از دستكش استفاده مي شود.
10.استفاده از سوزن ها و سرنگ ها محدود مي شود.
11.ريخت و پاش ها به سوپروايزر آزمايشگاه گزارش مي شود.
در اين موارد، هود بخصوص در مواردي كه امكان تشكيل آئروسول وجود دارد بكار مي رود.
Biosafety Level 3
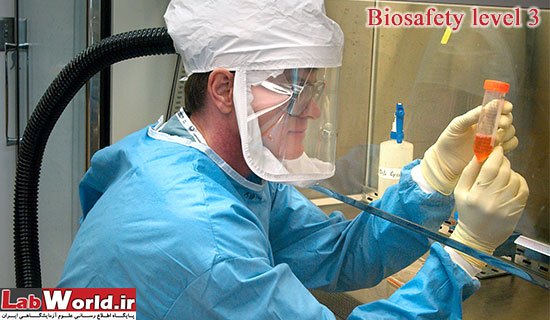
اين اقدامات و تجهيزات حفاظتي ايمني در آزمايشگاههاي تحقيقاتي، آموزشي و تشخيصي بكار مي رون كه با آئروسولها و ميكروبهاي خطرناك در ارتباط هستند بهمين جهت بايستي از اقدامات وتجهيزات خاصي كه در رابطه با اين عوامل عفوني هستند، بهره جست.
اقدامات زير در اين زمينه بكار مي روند عبارتند از:
1.ورود به آزمايشگاه محدود و ممنوع بوده و هنگام كار، درها بايستي بسته باشند.
2.سطوح كار بصورت روزانه بخصوص پس از ريخت و پاش ها بايد ضد عفوني شوند.
3.تمام مواد آلوده قبل از دور انداختن، ضد عفوني مي شوند.
4.پي پت كشيدن با دهان ممنوع است.
5.خوردن، آشاميدن و سيگار كشيدن ممنوع است.
6.دستها مرتباً و قبل از خروج شسته شوند.
7.تمام كارها عملي در زير هود انجام مي شود.
8.روپوش و پوشش مناسب آزمايشگاهي بايد هنگام ورود، پوشيده شده و هنگام خروج، از تن خارج شوند.
9.از دستكش بايد استفاده شود.
10.استفاده از سوزن و سرنگ بايد محدود شود.
11.ريخت و پاش ها يا تماس با عوامل ميكروبي بايد به مسئول آزمايشگاه (سوپروايزر) گزارش شوند.
12.ورود و استقرار گياهان و حيواناتي كه ربطي به تحقيقات ندارند ممنوع است.
13.هواكش ها و منافذ با فيلتر HEPA مجهز مي شوند.
14.نمونه سرم تمام پرسنل بايد جمع آوري و نگهداري شود.
15.آزمايشگاه محل تحقيق بايستي از ساير بخش هاي ساختمان جدا و ايزوله شود و درب اتاق بايد 2 تايي باشد.
16.تمام سطوح، ديوارها و كف بايد مقاوم به آب و قابل تميز كردن باشند.
17.ميزها و سطوح بايد نسبت به مايعات، غير قابل نفوذ باشند.
18.ظرفشويي حاوي سينك باي نزديك درب آزمايشگاه باشد و شير آن، پدالي يا قابل بازكردن با آرنج باشد.
19.تهويه مناسب بايد به نحوي باشد كه هواي تازه وارد آزمايشگاه شده ولي چيزي از هواي داخل آزمايشگاه را خارج نكند.
Biosafety Level 4

اين اقدامات و تجهيزات در آزمايشگاههايي بكار مي روند كه با ميكروبهاي فوق العاده خطرناك و كشنده سر و كار دارند.
تمام پرسنل بايد از لباس مخصوص استفاده كرده و محل آزمايشگاه كاملاً مجزا، ايزوله و اختصاص باشد.
اقداماتي ايمني بكار رفته در اين مورد عبارتند از:
1.فقط پرسنل يا افراد متخصص حق ورود به آزمايشگاه را دارند.
2.تمام سطوح روزانه و بلافاصله پس از آلودگي ضد عفوني مي شوند.
3.تمام مواد آلوده قبل از دور انداختن، ضد عفوني مي شوند.
4.پي پت كشيدن با دهان، ممنوع است.
5.خوردن، آشاميدن و سيگار كشيدن ممنوع است.
6.افراد فقط در صورت پوشيدن لباس مخصوص و رفتن زير دوش حق ورود و خروج را دارند.
7.تمام كارهاي عملي زير هود مخصوص انجام مي شود.
8.تمامي لباس ها هنگام ورود تعويض و دوباره هنگام خروج، لباسهاي آزمايشگاهي در جاي مخصوص نگهداري مي شوند.
9.تمام مواد و تجهيزا ورودي به آزمايشگاه توسط اتوكلاو و اتاق بخار(Fumigation Chamber) ضد عفوني مي شوند.
10.استفاده از سوزن و سرنگ، محدود مي شود.
11.ريخت و پاش ها يا تماس با عامل عفوني به سوپروايزر گزارش مي شود.
12.حيوانات و گياهان(بلا استفاده) نبايد وارد آزمايشگاه شوند.
13.برنامه پزشكي مراقبتي در اين آزمايشگاهها اجرا مي شود.
14.تمامي سطوح، ديوارها، كف و سقف بايد به آب مقاوم و قابل ضد عفوني باشد.
15.هيچگونه درز يا شكافي در سطوح نبايد باشد.
16.ظرفشويي بايد نزديك در حاوي سينك و شير پدالي يا قابل كنترل با آرنج باشد.
17.درهاي ورودي بايد خودبخود بسته شده و قابل قفل شدن باشند.
18.جهت خروج مواد از آزمايشگاه از توكلاوهاي دو دره استفاده مي شود.
19.موادي كه قابل اتوكلاو نيستند در اتاقك بخار ضد عفوني مي شوند.
20.تمام مواد قبل از دور ريختن، ضد عفوني مي شوند.
21.تهويه مناسب بنحوي است كه هواي تازه وارد شود. در منافذ خروجي از فيلتر HEPA استفاده مي شود.

اساس اندازه گیری پروتئین در ادرار به صورت كمی و نیمه كمی و كیفی بر پایه روشهای ایمونوشیمی، كدورت سنجی و شیمیایی با استفاده از نوارهای تشخیصی می باشد. در این میان روش كدورت سنجی به علت ساده و مقرون به صرفه بودن در آزمایشگاهها كاربرد بیشتری دارد. با توجه به تحقیقات انجام شده روش TCA با استفاده از طول موج ۴۰۵ نانومتر برای سنجش مقادیر كم پروتئین به عنوان روش انتخابی معرفی می شود.
ضمناً در بررسی روشها، عوامل كیفی شامل صحت، دقت، محدوده اندازه گیری، خطی بودن و یكنواختی نتایج در استفاده از كالیبراتورهای متفاوت تعیین گردیده و سپس روش اصلح انتخاب شده است.
اساس آزمایش
در این روش پروتئین ادرار توسط تری كلرواستیك اسید ۵/۱۲در صد رسوب داده می شود. كدورت ایجاد شده متناسب با مقدار پروتئین (آلبومین و گلبولین) موجود در ادرار است. غلظت پروتئین رسوب داده شده با در نظر گرفتن غلظت اسید، دما و زمان سپری شدن بین اضافه كردن اسید تا ایجاد رسوب پروتئین محاسبه می گردد.
جمع آوری نمونه
در این آزمایش می توان از ادرار بصورت انتخابی (Random) استفاده كرد ولی ادرار ۱۲ یا ۲۴ ساعته ترجیح داده می شود. البته نمونه ادرار ۱۲ یا ۲۴ ساعته باید بدون افزودن ماده نگهدارنده جمع آوری شده و در تمام مدت نمونه گیری، ظرف حاوی نمونه در محل خنك نگهداری شود. برای جمع آوری باید از ظرف تمیز و عاری از آلودگی استفاده نمود و به بیمار آموزش داده شود كه برای جمع آوری ادرار ۲۴ ساعته، از ساعت ۸ صبح تا ۸ صبح روز بعد تمامی نمونه های پس از ساعت ۸ بطور كامل جمع آوری شده ولی ادرار ساعت ۸ صبح روز اول جمع آوری نگردد. باید توجه نمود كه اگر اندازه گیری پروتئین ادرار در مدت ۴۸ ساعت پس از نمونه گیری انجام نمی شود، می توان نمونه را خوب مخلوط كرده و پس از تعیین حجم نمونه، بخشی از آن را تا روز انجام آزمایش در فریزر نگهداری نمود.
طرز تهیه TCA صد در صد ذخیره
به علت حالت خورندگی TCA باید تهیه محلول با احتیاط و با محافظت از چشمها و دستها انجام گیرد و پس از پایان كار ظروف مورد استفاده كاملاً شسته شوند.
۱۷۵ میلی لیتر آب مقطر دیونیزه شده را به یك ظرف حاوی ۵۰۰ گرم از TCA اضافه می كنیم. درب ظرف را بسته و به آرامی تكان می دهیم تا كاملاً حل شود. سپس تمام مواد را به طور كامل به یك بالن ۵۰۰ میلی لیتری منتقل می كنیم و حجم كل را به ۵۰۰ میلی لیتر می رسانیم. برای انحلال كامل طی مدت ۲۴ ساعت، محلول راگهگاه با عمل چرخش مخلوط می نمائیم.
محلول TCA صد درصد را در یك ظرف تیره و در دمای اتاق نگهداری می كنیم. این محلول برای ۱۲ ماه پایدار است.
طرز تهیه تری كلرواستیک اسید ۵/۱۲در صد (۷۶۵ میلی مول بر لیتر)
با استفاده از پیپت حجمی ۲۵ میلی متری، مقدار ۲۵میلی لیتر از محلول TCA۱۰۰درصد را به بالن ژوژه ۲۰۰ میلی لیتری منتقل می نماییم و با استفاده از آب مقطر حجم آن را به ۲۰۰ میلی لیتر می رسانیم. محلول حاصله را كاملا مخلوط كرده و در ظرف شیشه ای تیره در دمای اتاق نگهداری می نماییم. این محلول در دمای اتاق به مدت یك ماه پایدار است.
كنترل
از سرم كنترلهای تجاری به عنوان كنترل استفاده می گردد (رقتی برابر۳۰۰/۱ با استفاده از سرم فیزیولوژی تهیه می شود).
استاندارد
برای آزمایشهای روتین (روزانه) از سرم كنترلهایی ترجیحا با ارزش مرجع مانند precipath و Biorad و precinorm مشابه استفاده می شود. برای انجام كار ابتدا غلظت پروتئین این سرم كنترلها را به مقداری كه امكان وجود آن در ادرار است می رسانیم. (برای رقیق كردن از سرم فیزیولوژی استفاده میشود)
لازم به ذكر است كه این روش تا ۵۰۰ میلی گرم بر دسی لیتر خطی می باشد، بنابراین نمونه ها اعم از ادرار و استاندارد باید طوری رقیق شود كه غلظت پروتئین موجود در آنها حداكثر ۵۰۰ میلی گرم بر دسی لیتر باشد.
توجه: از یك نوع نمونه كنترل نمی توان همزمان بعنوان كنترل و استاندارد استفاده نمود.
روش كار
۱) ۱۰ میلی لیتر از ادرار مورد آزمایش را سانتریفوژ نموده سپس با استفاده از نوار ادراری پروتئین آن را بررسی می كنیم و نتیجه را ثبت می نماییم. اگر غلظت پروتئین بیش از ۱+ بود نمونه ادرار را قبل از شروع آزمایش با سرم فیزیولوژی رقیق میكنیم. (نمونه های ۱+ تقریباً به نسبت ۵۰/۱ و نمونه های ۲+ تقریباً ۱۰/۱ و نمونه های ۳+ تقریباً ۱۵/۱ رقیق می شوند). اگر نیتریت ادرار مثبت باشد، می باید بیمار را برای نمونه گیری مجدد با رعایت شرایط نمونه گیری راهنمایی نموده و در صورت تكرار آلودگی نمونه، بیمار جهت مشاوره و لزوم بررسی نتایج كامل ادرار و احتمالاً درخواست كشت به پزشك معرفی گردد.
۲) برای هر آزمایش (نمونه، كنترل و استاندارد) دو لوله در نظر می گیریم (یكی به عنوان بلانك و دیگری به عنوان آزمایش)
۳) ۱/۶میلی لیتر از نمونه ادرار، استاندارد و كنترل را در لوله های مربوطه ریخته و سپس ۴/۰میلی لیتر از محلول TCA ۱۲/۵درصد به همه لوله ها اضافه می نماییم. و بعد به آرامی لوله ها را مخلوط می کنیم.
دما در این مرحله مؤثر بوده و می باید بین ۲۳ تا ۲۷ درجه سانتی گراد باشد.
لوله های بلانك را بعد از مدت ۲۰ دقیقه به مدت ۱۰ دقیقه با دور ۱۵۰۰ سانتریفوژ مینماییم.
لوله های آزمایش را بعد از ۳۵ دقیقه كاملاً مخلوط نموده و جذب نوری آنها را در طول موج ۴۰۵ یا ۴۵۰ نانومتر در مقابل مایع رویی بلانك مربوطه بدست می آوریم.
رعایت زمان ۳۵ دقیقه برای این آزمایش ضروری می باشد.
محاسبه
میلی گرم پروتئین در ادرار ۲۴ ساعته=
ضریب رقت نمونه × حجم ادرار ۲۴ ساعته (میلی لیتر) × F × جذب نوری آزمایش
F= حاصل تقسیم مقدار استاندارد بر جذب استاندارد
با توجه به توانائی این روش برای سنجش مقادیر كم پروتئین (حدود ۲۵ میلی گرم در لیتر پروتئین و بیشتر)، از این روش می توان برای غربالگری وضعیت كلیوی جمعیتهای مستعد به بیماری كلیوی مانند مبتلایان به دیابت در راستای بررسی میكروپروتئینوری استفاده نمود.
در افراد سالم مقدار دفع پروتئین تام تا ۱۵۰میلی گرم بر لیتر در ادرار طبیعی می باشد.
نكات قابل توجه
۱) كدورت حاصله از اضافه شدن TCA به ادرار به دلیل وجود آلبومین و گلبولین می باشد.
۲) هر نمونه باید در مقابل بلانك مربوط به خود اندازه گیری شود.
۳) PH قلیایی و پیگمانهای ادرار باعث ایجاد نتایج مثبت كاذب می شود.
۴) دفع پروتئین در ادرار به طور دائم ثابت و مشخص نمی باشد و در دوره های ۲۴ ساعته تغییر قابل ملاحظه ای دارد. بنابراین برای اندازه گیری پروتئین دفع شده بهتر است از ادرار ۲۴ ساعته استفاده نمود.
۵) ممكن است بین نتایج بدست آمده از روش كدورت سنجی TCA و بررسی ادرار توسط نوارهای ادراری تفاوت وجود داشته باشد. مشاهده نتایج منفی یا مقادیر كمی پروتئین با نوار ادراری و نتیجه مثبت با روش TCA به طور همزمان ممكن است به دلایل زیر باشد:
وجود پروتئین Myeloma (گاما گلبولین و پروتئین بنس جونز) در ادرار.
نمونه های غیر هموژن به علت استفاده از داروهای خاص مانند Tolmetin و داروهای ضدالتهاب كه در درمان آرتریت روماتوئید استفاده می شود. متابولیتهای این داروها می تواند باعث ایجاد نتایج مثبت كاذب شود.
آزمایش CBC یا شمارش کامل سلول های خونی، یک آزمایش بسیار کاربردی و رایج است که اطلاعات مهمی را به پزشک می دهد. در این مطلب قصد داریم ضمن مشخص نمودن رنج نرمال هر یک از سلول های خونی، به تفسیر آزمایش نیز بپردازیم. البته ذکر این نکته ضروری است که تفسیر جواب آزمایش حتما بایستی توسط پزشک معالج انجام شود زیرا هدف پزشک برای انجام آزمایش، طیف بسیار گسترده ای را شامل می شود و با توجه به شرایط بیمار را درخواست می گردد پس ذکر تمامی تفاسیر در اینجا نمی گنجد و در این مطلب فقط کلیات و تفاسیر اولیه و کلی را بیان می کنیم.
نکته ی مهم در مورد رنج نرمال
آزمایش CBC امروزه به وسیله ی دستگاه های پیشرفته ای که Full Diff هستند انجام می شود اما در گذشته با استفاده از لام نئوبار و کانتر دستی این عمل انجام می شد اما هنوز هم در بسیار از آزمایشگاه ها، علاوه بر دیف اتوماتیک، یک لام خونی از نمونه بیمار تهیه می کنند و جهت مشاهده ی اشکال دیگر سلول های خونی غیر معمول که دستگاه توانایی تشخیص آن را ندارد استفاده می کنند. که در این مطلب هر دو رنج نرمال بر اساس رفرنس نوشته شده است.
در مورد رنج نرمال نیز باید به این نکته توجه شود که در امور آزمایشگاهی، هیچ گاه عدد دقیقی برای یک آزمایش نمی توان در همه جا در نظر گرفت، و اعداد و ارقام آزمایش تحت تاثیر شرایط فرد، ژنتیک، نژاد، محیط، آب و هوا، تغذیه و... قرار دارد. مثلا در آزمایش CBC ممکن است تعداد یاخته های سرخ یک فرد که در منطقه مرتفع زندگی می کند با تعداد شخصی که محیط کم ارتفاع زندگی می کند، بالاتر باشد و یا فردی که دارو یا سیگار مصرف می کند با فرد دیگر و یا فرد سفید پوست با فرد سیاه پوست و حتی افراد یک شهر، با شهر دیگر و کشور های دیگر متفاوت است. و اختلاف در اعداد و ارقام آزمایش به معنی خارج شدن از رنج نرمال نخواهد بود. و به همین دلیل در هر شهری یا منطقه ای، رنج نرمال توسط آزمایشگاه مرجع با توجه به رنج افراد سالم مورد آزمایش تعیین می شود. و در جواب آزمایش در صورتی که خارج از رنج نرمال باشد، به صورت خودکار Bold و در صورت Rechek با علامت * مشخص می شود.
نکته مهم در مورد تفاسیر
در تفسیر جواب آزمایش باید مقادیر آزمایش با یکدیگر مقایسه شود شود و بین کارکتر های جواب آزمایش ارتباط و پیوستگی وجود دارد. که ما در این متن شایع ترین و معمول ترین تفسیر را بیان میکنیم.
CBC Normal Ranges
WBC(K/MCL) |
||
| AGE | MALE | FEMALE |
| > 21 years | 4.5 - 11.0 | 4.5 - 11.0 |
| 16 - 20 years | 4.5 - 13.0 | 4.5 - 13.0 |
| 8 - 15 years | 4.5 - 13.5 | 4.5 - 13.5 |
| 6 - 7 years | 5.0 - 14.5 | 5.0 - 14.5 |
| 4 - 5 years | 5.5 - 15.5 | 5.5 - 15.5 |
| 2 months - 3 years | 6.0 - 17.5 | 6.0 - 17.5 |
| 2 days - 1 month | 5.0 - 21.0 | 5.0 - 21.0 |
| 0 - 1 day | 9.0 - 34.0 | 9.0 - 34.0 |
تفسیر |
||
| افزایش تعداد گلبول های سفید خون همچنین می تواند علامت بیماری های متعددی از جمله لوسمی و لنفوم باشد. از طرفی کاهش تعداد گلبول های سفید نیز در شرایط بالینی متعددی از جمله مصرف برخی داروهای خاص و برخی اختلالات بالینی اتفاق خواهد افتاد | ||
RBC (M/MCL) |
||
| AGE | MALE | FEMALE |
| > 65 years | 3.8 - 5.8 | 3.8 - 5.2 |
| 45 - 64 years | 4.2 - 5.6 | 3.8 - 5.3 |
| 18 - 44 years | 4.3 - 5.7 | 3.8 - 5.1 |
| 12 - 17 years | 4.1 - 5.2 | 3.8 - 5.0 |
| 1 - 11 years | 3.8 - 4.8 | 3.8 - 4.8 |
| 6 - 11 months | 3.9 - 5.5 | 3.9 - 5.5 |
| 1 - 5 months | 3.3 - 5.3 | 3.3 - 5.3 |
| 7 - 30 days | 4.0 - 5.6 | 4.0 - 5.6 |
| 0 - 6 days | 4.4 - 5.8 | 4.4 - 5.8 |
تفسیر |
||
| بررسی میزان RBC تعداد این سلول ها را در واحدی کوچک از خون اندازه گیری می کند. این تست تنها تعداد گلبول های قرمز را به ما نشان می دهد و برای تشخیص بیماری های مختلف کافی نیست | ||
NUCLEATED RED BLOOD CELL (NRBC) (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 0.012 |
PLATELETS K/MCL |
||
| AGE | MALE | FEMALE |
| All ages | 150 - 440 | 150 - 440 |
تفسیر |
||
| پلاکت ها کوچکترین سلول های خونی هستند که نقش مهمی در انعقاد خون دارند. کمتر و بیشتر بودن تعداد پلاکت ها می تواند خطرناک باشد و این اتفاقی است که در برخی بیماری ها رخ می دهد | ||
MPV (MEAN PLATELET VOLUME) FL |
||
| AGE | MALE | FEMALE |
| All ages | 9.4 - 12.3 | 9.4 - 12.4 |
تفسیر |
||
| افزایش: بیماری میلوفیبروز - بالا بودن به این معنی است که پلاکت بزرگ است و خطر حملات قلبی افزایش پیدا می کند | ||
| کاهش: سرطان سینه - بیماری هوچکین - پایین بودن به این معنی است که پلاکت کوچک است و در این شرایط فرد مستعد خونریزی خواهد بود | ||
HEMOGLOBIN (G/DL) |
||
| AGE | MALE | FEMALE |
| > 65 years | 12.6 - 17.4 | 11.7 - 16.1 |
| 4 5 - 64 years | 13.1 - 17.2 | 11.7 - 16.0 |
| 18 - 44 years | 13.2 - 17.3 | 11.7 - 15.5 |
| 12 - 17 years | 11.7 - 16.6 | 11.5 - 15.3 |
| 9 - 11 years | 12.0 - 15.0 | 12.0 - 15.0 |
| 6 months - 8 years | 11.2 - 14.1 | 11.2 - 14.1 |
| 4 - 5 months | 10.3 - 14.1 | 10.3 - 14.1 |
| 2 - 3 months | 9.4 - 13.0 | 9.4 - 13.0 |
| 1 month | 10.7 - 17.1 | 10.7 - 17.1 |
| 14 - 30 days | 13.4 - 19.8 | 13.4 - 19.8 |
| 0 - 13 days | 13.5 - 20.5 | 13.5 - 20.5 |
تفسیر |
||
| تمام گلبول های قرمز حاوی هموگلوبین اند و این همان چیزی است که به آنها رنگ قرمز می دهد. مهم تر آنکه هموگلوبین مسئولیت حمل اکسیژن در خون را بر عهده دارد و اکسیژن را از هوای تنفسی در ریه ها گرفته و به تمام سلول های بدن تحویل می دهد. سپس به سمت ریه ها بازگشته و دی اکسید کربن سلول ها را به آنها می سپارد و باز هم اکسیژن تحویل می گیرد. سطح هموگلوبین در بدن یک فرد سالم در سن و جنس مختلف متفاوت است و سطح پایین آن، مهم ترین علامت کم خونی خواهد بود | ||
HEMATOCRIT (%) |
||
| AGE | MALE | FEMALE |
| > 65 years | 37 - 51 | 35 - 47 |
| 45 - 64 years | 39 - 50 | 35 - 47 |
| 18 - 44 years | 39 - 49 | 35 - 45 |
| 12 - 17 years | 35 - 45 | 34 - 44 |
| 9 - 11 years | 34 - 43 | 34 - 43 |
| 6 months - 8 years | 31 - 41 | 31 - 41 |
| 4 - 5 months | 32 - 44 | 32 - 44 |
| 2 - 3 months | 28 - 42 | 28 - 42 |
| 1 month | 33 - 55 | 33 - 55 |
| 14 - 30 days | 41 - 65 | 41 - 65 |
| 0 - 13 days | 41 - 73 | 41 - 73 |
تفسیر |
||
| هماتوکریت شاخصی است که تعیین می کند چند درصد از کل حجم خون را گلبول های قرمز تشکیل داده اند. این عدد معمولا سه برابر عدد به دست آمده از هموگلوبین خواهد بود. هماتوکریت شاخص بسیار قوی برای بررسی وضعیت کم خونی می باشد و طبیعتا هرچه کمتر باشد، به معنی کمتر بودن تعداد گلبول های قرمز و شدت کم خونی است | ||
MCV (FL) |
||
| AGE | MALE | FEMALE |
| > 65 years | 80 - 100 | 80 - 100 |
| 45 - 64 years | 80 - 100 | 80 - 100 |
| 18 - 44 years | 80 - 99 | 81 - 100 |
| 12 - 17 years | 77 - 95 | 73 - 98 |
| 9 - 11 years | 75 - 87 | 75 - 87 |
| 6 month s -8 years | 68 - 85 | 68 - 85 |
| 4 - 5 months | 76 - 97 | 76 - 97 |
| 2 - 3 months | 84 - 106 | 84 - 106 |
| 1 month | 91 - 112 | 91 - 112 |
| 0 - 30 days | 88 - 140 | 88 - 140 |
تفسیر |
||
| این عدد متوسط حجم گلبول های قرمز را نشان می دهد و یا متوسط فضایی که هر گلبول قرمز اشغال می کند. مقادیر غیرطبیعی MCV می تواند نشانگر کم خونی و یا سندرم خستگی مزمن باشد. در نوعی از کم خونی که به دلیل کمبود اسید فولیک و یا کمبود ویتامین ب12 ایجاد می شود، حجم گلبول های قرمز بیشتر شده و شاخص MCV از محدوده طبیعی بالاتر می رود. اما در کم خونی فقر آهن وضعیت برعکس است و با کوچکتر شدن گلبول های قرمز و کاهش حجم آنها، شاخص MCV از محدوده طبیعی کمتر خواهد شد | ||
MCHC (G/DL) |
||
| AGE | MALE | FEMALE |
| > 65 years | 31 - 36 | 32 - 36 |
| 45 - 64 years | 32 - 36 | 31 - 36 |
| 18 - 44 years | 32 - 37 | 32 - 36 |
| 12 - 17 years | 32 - 37 | 32 - 36 |
| 6 months - 11 yrs | 32 - 37 | 32 - 37 |
| 4 - 5 months | 29 - 37 | 29 - 37 |
| 2 - 3 months | 28 - 35 | 28 - 35 |
| 1 month | 28 - 36 | 28 - 36 |
| 14 - 30 days | 28 - 35 | 28 - 35 |
| 0 - 13 days | 30 - 36 | 30 - 36 |
تفسیر |
||
| تست متوسط غلظت هموگلوبین در مقداری مشخص از گلبول های قرمز را نشان می دهد. در این جا هم پایین بودن این شاخص را می توان به عنوان علامتی از کم خونی و بالا بودن آن را نشانه ای از کمبود های تغذیه ای در نظر گرفت | ||
MCH (PG) |
||
| AGE | MALE | FEMALE |
| > 65 years | 27 - 34 | 27 - 35 |
| 45 - 64 years | 27 - 35 | 27 - 34 |
| 18 - 44 years | 27 - 34 | 27 - 34 |
| 12 - 17 years | 26 - 32 | 26 - 34 |
| 9 - 11 years | 26 - 32 | 26 - 32 |
| 6 months - 8 years | 24 - 30 | 24 - 30 |
| 4 - 5 months | 25 - 32 | 25 - 32 |
| 2 - 3 months | 27 - 34 | 27 - 34 |
| 1 month | 29 - 36 | 29 - 36 |
| 14 - 30 days | 30 - 37 | 30 - 37 |
| 0 - 13 days | 31 - 37 | 31 - 37 |
تفسیر |
||
| این تست متوسط میزان هموگلوبین در یک گلبول قرمز را نشان می دهد. نتایج بسیار بالاتر از محدوده طبیعی، علامتی برای کمبود های تغذیه ای و نتایج بسیار پایین تر از این محدوده می توانند نشانگر کم خونی باشند. | ||
RDW-CV (%) |
||
| AGE | MALE | FEMALE |
| All ages | 11.6 - 14.6 |
11.6 - 14.6 |
تفسیر |
||
| افزایش: شایعترین علت کم خونی ناشی از فقر آهن | ||
| کاهش: شایعترین علت تالاسمی مینور است | ||
| با این تست به شکل و اندازه گلبول های قرمز خون تا حدی پی خواهیم برد. بیماری های کبدی، کم خونی، کمبود های تغذیه ای و برخی اختلالات بالینی و بیماری ها قادر خواهند بود، این شاخص را به بالاتر یا پایین تر از محدوده طبیعی تغییر دهند. | ||
رنج نرمال با دیف دستگاهی اتوماتیک
Automated Differentail Normal Ranges
NEUTROPHIL PERCENT(%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 2 years | 35 - 80 |
| 1 month - 1 year | 20 - 50 |
| 2 - 30 days | 26 - 54 |
| 0 - 1 day | 42 - 90 |
NEUTROPHIL ABSOLUTE (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 21 years | 1.8 - 7.7 |
| 10 - 20 years | 1.8 - 8.0 |
| 1 - 9 years | 1.5 - 8.5 |
| 1 - 11 months | 1.0 - 9.0 |
| 7 - 30 days | 1.5 - 10.0 |
| 0 - 6 days | 6.0 - 26.0 |
تفسیر |
|
| شایعترین علل کاهش یا افزایش نوتروفیل همان عللی است که درباره گلبولهای سفید ذکر شد. نوتروفیلها با عفونتهای مزمن باکتریایی تعدادشان بیشتر شده و با عفونتهای مزمن ویروسی کاهش پیدا میکنند. | |
IMMATURE GRANULOCYTE (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 0.5 |
IMMATURE GRANULOCYTE (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 0.03 |
LYMPHOCYTE PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 20 years | 18 - 44 |
| 16 - 19 years | 25 - 45 |
| 8 - 15 years | 28 - 48 |
| 6 - 7 years | 32 - 52 |
| 4 - 5 years | 40 - 60 |
| 1 - 3 years | 50 - 70 |
| 1 - 11 months | 45 - 75 |
| 14 - 30 days | 43 - 53 |
| 7 - 13 days | 36 - 46 |
| 0 - 6 days | 26 - 36 |
LYMPHOCYTE ABSOLUTE (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 21 years | 0.8 - 4.8 |
| 10 - 20 years | 1.5 - 6.5 |
| 4 - 9 years | 2.0 - 8.0 |
| 2 - 3 years | 3.0 - 9.5 |
| 1 year | 4.0 - 10.5 |
| 6 - 11 months | 4.0 - 13.5 |
| 1 - 5 months | 2.5 - 16.5 |
| 4 - 30 days | 2.0 - 17.0 |
| 0 - 3 days | 2.0 - 11.0 |
تفسیر |
|
| شایعترین علل افزایش لنفوسیت عفونتهای ویروسی و باکتریایی، بیماریهای دوران کودکی (سرخک، سرخجه، آبله مرغان و ...)، ایدز و هپاتیت است. ناشایعترین علل افزایش لنفوسیت مسمومیت شیمیای و فلزی است. | |
| شایعترین علل کاهش لنفوسیت، عفونت فعال است. | |
| نکته بالینی: وقتی افزایش لنفوسیت به اندازه افزایش نوتروفیل باشد باید به عفونت ویروسی شک کرد. | |
MONOCYTE PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 4.7 - 12.5 |
MONOCYTE ABSOLUTE (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 16 years | 0.2 - 0.9 |
| 0 - 15 years | 0.4 - 2.0 |
تفسیر |
|
| شایعترین علل افزایش مونوسیت عفونت باکتریایی و عفونت انگلی است. | |
| شایعترین علل کاهش مونوسیت: میزان زیاد کورتیکواستروئید، مونوسیت را کاهش میدهد. | |
| نکتة بالینی: افزایش مداوم مونوسیتها با مشکلات کلیوی و ادراری و بزرگ شدن پروستات در ارتباط است. وقتی افزایش مونوسیت با افزایش بازوفیل و افزایش مختصری در ائوزینوفیل همراه باشد ممکن است نشاندهنده انگل روده باشد. | |
EOSINOPHIL PERCENT(%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 4 |
EOSINOPHIL ABSOLUTE(K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 16 years | 0.0 - 0.8 |
| 0 - 15 years | 0.2 - 1.9 |
تفسیر |
|
| شایعترین علل افزایش ائوزینوفیل، شرایط آلرژیک مانند آسم، حساسیت غذایی و عفونت انگلی هستند. ناشایعترین علل افزایش ائوزینوفیل مسمومیت شیمیایی فلزی و بیماری هوچکین (نوعی بیماری لنفی) است. | |
BASOPHIL PERCENT(%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 1.2 |
BASOPHIL ABSOLUTE(K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 0.1 |
| تفسیر | |
| شایعترین علل افزایش بازوفیلها عفونت، بیماریهای کودکی (سرخجه، سرخک، آبلهمرغان و ..) ترومای مزمن و انگل هستند. ناشایعترین علل افزایش بازوفیلها مسمومیت شیمیایی فلزی ست. | |
| نکات بالینی: اگر علائمی از عفونت در صورت عدم مشاهده تروما وجود داشته باشد فرد باید آزمایش CRP بدهد. اگر بازوفیلها بدون هیچ علامتی از عفونت افزایش داشتند بررسی تمام آزمایشهای گوارشی به منظور رد وجود انگل الزامی است. | |
رنج نرمال با روش دیف دستی
Manual Differental Normal Ranges
SEGS PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 2 years | 35 - 80 |
| 1 month - 1 year | 20 - 50 |
| 2 -30 days | 26 - 54 |
| 0 - 1 days | 42 - 90 |
SEG ABSOLUTE (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 10 years | 1.6 - 7.1 |
| 6 - 9 years | 1.6 - 7.8 |
| 4 - 5 years | 1.3 - 7.0 |
| 14 days - 3 years | 0.9 - 6.1 |
| 7 - 13 days | 1.1 - 9.7 |
| 0 - 6 days | 2.9 - 21.1 |
BAND PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 1 years | 0 - 11 |
| 2 - 11 months | 0 - 11.5 |
| 14 days - 1 month | 0 - 12.5 |
| 7 - 13 days | 0 - 15 |
| 0 - 6 days | 0 - 18.5 |
BAND ABSOLUTE (K/MCL) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 1 years | 0.0 - 1.2 |
| 2 - 11 months | 0.0 - 2.0 |
| 14 days - 1 month | 0.0 - 4.3 |
| 7 - 13 days | 0.0 - 5.1 |
| 0 - 6 days | 0.0- 6.3 |
LYMPHOCYTE PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| > 20 years | 18 - 44 |
| 16 - 19 years | 25 - 45 |
| 8 - 15 years | 28 - 48 |
| 6 - 7 years | 32 - 52 |
| 4 - 5 years | 40 - 60 |
| 1 - 3 years | 50 - 70 |
| 1 - 11 months | 45 - 75 |
| 14 - 30 days | 43 - 53 |
| 7 - 13 days | 36 - 46 |
| 0 - 6 days | 26 - 36 |
ATYPICAL LYMPH PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 4 |
MONOCYTE PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 5 - 12 |
BASOPHIL PERCENT(%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 2 |
EOSINOPHIL PERCENT (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 - 4 |
METAMYELOCYTE (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 |
MYELOCYTE (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 |
BLAST (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 |
PROMYELOCYTE (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 |
MYELOMONOCYTE (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 |
ATYPICAL CELLS (%) |
|
| AGE | MALE AND FEMALE NORMAL RANGE |
| All ages | 0 |
Reference
Vajpayee N, Graham SS, Bem S. Basic examination of blood and bone marrow. In: McPherson RA, Pincus MR, eds. Henry's Clinical Diagnosis and Management by Laboratory Methods. 22nd ed. Philadelphia, PA: Elsevier Saunders; 2011:chap 30.
سنگ در اثر انواع بسياري از اختلالات متابوليك يا محيطي ايجاد ميشود، جنس سنگها در حدود ۸۰ در صد موارد از اگزالات كليسم يا مخلوطي از اگزالات و فسفات كلسيم، ميباشد. و تركيبهاي شايعتر بعدي، مخلوط فسفات كليسم، منيزيم، آمونيوم فسفات و اسيد اوريك هستند، پس از اين انواع، سنگهای سيستيني قرار ميگيرند. در ادامه به بررسی انواع سنگ های اداری می پردازیم.
در PH اسيدي يا خنثي،اگزالات كلسيم رسوب ميكند و فسفات كلسيم در PH طبيعي ادرار يعني ۵/۶ تا ۶ تشكيل سنگ ميدهد.
اسيد اوريك كه حلاليت بالايي ندارد در PH كم (۳/۵) حالت كريستالي پيدا ميكند و تشكيل سنگ ميدهد. منيزيم آمونيوم فسفات، در PH قليايي، تشكيل سنگ ميدهد.
هنگام وجود سنگ، حتي اگر سنگ بدون علامت باشد، هماتوري يافتهاي ثابت است. پروتئینوري، معمولاً از ويژگيهاي بيماري سنگ نيست، اما با آسيب لولهاي ، امكان افزايش دفع پروتئينهاي پلاسمايي با وزن مولكولي كم، از جمله بتا دو ميكروگلوبولين و مقداري آلبومين، وجود دارد.
در صورت وجود عفونت لكوسيتها افزايش مييابند، در ادرار بيماران مبتلا به سنگ، خوشههاي متعددي از سلولهاي ترانزيشنال غير بدخيم ديده ميشوند. اين خوشهها ميتوانند در تشخيص سنگهايي كه احتمال آنها، مطرح نشده است مفيد باشند.
بررسي سديم و كلسيم و فسفر و اسيداوريك و اگزالات و كليرانس كراتينين نمونههای ادرار ۲۴ ساعته (ميزان فوق اشباع مواد مذكور در ادرار ۲۴ ساعته) ميتواند بازتاب دقيقي از تركيبات سنگ باشد.
بررسي PH ادرار در يك نمونة تازه، براي تعيين انواع كريستالهاي احتمالي كه رسوب كردهاند، حائز اهميت است.
مثلاً اسيد اوریک در PH كم (۵ تا ۵/۵) و فسفات سه گانه در ادرار قليايي يافت ميشود.
خصوصيات فيزيكي سنگها
اگر چه خصوصيات فيزيكي سنگهاي مختلف، كافي براي شناسايي آنها نيست اما شناخت اين خصوصيات ميتواند حائز اهميت باشد، مثلاً سنگهاي اسيداوريكي و اوراتي به طور تيپيك زرد تا قرمز مايل به قهوهاي هستند و سختي متوسطي دارند. سنگهاي فسفاتي معمولاً رنگ پريده و شكننده هستند. سنگهاي اگزالات كلسيم بسيار سخت هستند و اغلب رنگ تيره و به طور بارز سطحي خشن دارند. سنگهاي سيستئني، زرد – قهوهاي هستند و تا حدودي چرب به نظر ميرسند.
سنگهاي كلسيمي
حدود ۴۰ در صد از بيماران مبتلا به سنگهاي كلسيمي، دچار كلسيوري هستند، افزايش كلسيم در ادرار، ممكن است حاصل افزايش جذب رودهاي كلسيم، باز جذب نامناسب كلسيم از لولههاي كليه، باز جذب يا اتلاف كلسيم از استخوان يا تركيبي از اين عوامل باشد، در موارد معدودي از هيپركلسيوري، وجود بيماري زمينهاي مطرح است، با اين همه در اكثر موارد هيپركلسيوري حالت اوليه يا ايديوپاتيك دارد.
هيپر كلسيوري ممكن است همراه با افزايش جذب كلسيم از روده باشد.
ساركوئيدوز، افزايش ويتامين D و فوروسمايد ممكن است سبب هيپركلسيوري كليوي شوند.
مصرف زياد كلسيم به ميزان ۳ تا ۴ گرم در روز همراه با دريافت پروتئين زياد ميتواند از علل ناشايع سنگهاي كلسيمي باشد.
اكثر سنگهاي كلسيمي حاوي اگزالات هستند، منشا مقداری از اگزالات موجود در ادرار، آشاميدني هايي مثل چاي، كاكائو، قهوه و كولا است، گياهان مثل لوبيا، ريواس، اسفناج و خشكبار، انگور و مركبات هستند. اگزالات از اسيد اسكوربيك نيز حاصل ميشود، در بيماراني كه در معرض تماس با گرما و دهيدراتاسيون هستند، ممكن است ميزان موارد حل شده در ادرار افزايش يابد، پس از اين حالت، تشكيل كريستال و تشكيل سنگ رخ ميدهد.
سنگهاي اسيداوريكي
دريافت بيش از حد پورينها در رژيم غذايي مانند جگر، لوبياي خشك، برخي از انواع ماهي و گوشت و يا بيماريهاي مختلف باعث دفع بيش از حد اسيداوريك می شود. كه توليد اسيد اوريك درونزا، در موارد زير افزايش پيدا ميكند. نقرس، بيماريهاي ذخيرهاي گليكوژن، سندرملش نیهان بسياري از لوسميها و تومورهاي درمان شدهاي كه با نكروز سلولي همراه هستند، باعث افزایش اسید اوریک می شود.
شيمي درماني و تابش اشعه، ممكن است منجر به افزايش تخريب سلولهاي توموري شوند كه ممكن است سبب بروز نارسائي كليه حاد در اثر انسداد لولهاي و حالبي توسط تودههاي كريستالي اسيد اوريك شود، حدود ۲۰ درصد بيماران مبتلا به نقرس سنگ سازي ميكنند، اكثر اين سنگها از جنس اسيد اوريك خالص يا مخلوط اسيد اوريك و كلسيم ميباشد.
تغليظ ادرار و نيز PH، در حلاليت اسيد اوريك و اورات مهم هستند، اگر حجم ادرار كم باشد ميزان حلاليت اسيد اوريك در PH اسيدي افزايش پيدا ميكند.
اكثر اشخاص طبيعي با PH برابر 6 داراي ادرار اشباع شده از اسيد اوريك هستند، اما سنگسازي نميكنند، براي سنگسازي ظاهرا اسيديته بيشتر يا دهيدراتاسيون، ضروري است.
سنگهاي سيستيني
در بيماران مبتلا به اختلال ارثي در انتقال آمينو اسيد تشكيل ميشوند، در اين اختلال سيستين، اورنيتين، لیزين و آرژينين با مقادير زياد در ادرار دفع ميشوند، از بين اين مواد فقط سيستين تشكيل كريستال و سنگ ميدهد. تا زماني كه PH ادرار به ۴/۷ نرسد، سيستين قابل حل نميشود و سنگهاي سيستيني در محدوده PH طبيعي ادرار تشكيل ميشوند، ساير سنگها نیز بصورت نادر تشكيل ميشوند، مانند سولفوناميدها و سنگهاي سيليكا. تريامترن كه ديورتيك نسبتاً غير قابل حل است ممكن است منجر به سنگسازي شود، سنگهاي گرانيتي ناشايع هستند و سنگهاي آدنيني نادر در كودكان مبتلا به نوعي كمبود ارثي آنزيم مطرح هستند.
بیلی روبینوری
بیلی روبین در اثر تجزیه هموگلوبین ایجاد و در سلولهای آندوتلیال کبد و طحال و مغز استخوان تشکیل می شود. در ابتدا بوسیله آلبومین حمل می شود که به آن بیلی روبین غیر مستقیم یا غیر کنژوگه می گویند که غیر قابل حل در آب بوده و لذا نمی تواند از سد گلومرولی کلیه عبور نماید. بیلی روبین غیر کنژوگه در کبد با اسید گلوکرونیک ترکیب و به شکل کنژوگه (مستقیم) قابل حل در آب در می آید که می تواند از سد کلیوی عبور کند. ظاهر شدن بیلی روبین در ادرار نشان دهنده افزایش سرمی آن است و این افزایش به دو دلیل زیر ممکن است رخ دهد:
۱- انسداد مجاری صفراوی ۲- بیماریهای کبدی. بعنوان مثال بیلی روبینوری به علت افزایش فشار ثانویه در اثر التهاب، فیبروز، سنگ یا سرطان پانکراس، هپاتیت حاد ویروسی و یا دارویی، هپاتیت الکلی، کلستاز و صدمه کبدی مشاهده می شود. در هیپربیلی روبینمی مادرزادی، بیلی روبین در ادرار ظاهر می گردد (در انواع Dubin-Johnson و Roter ظاهر و در بیماری کریگلر نجار مشاهده نمی شود). در صورتیکه در ادرار بیلی روبین ظاهر شود ولی اروبیلینوژن در ادرار وجود نداشته باشد، نشان دهنده انسداد داخل و یا خارج مجاری صفراوی –کبدی می باشد. در یرقان همولیتیک، در ادرار بیلی روبین ظاهر نمی شود.
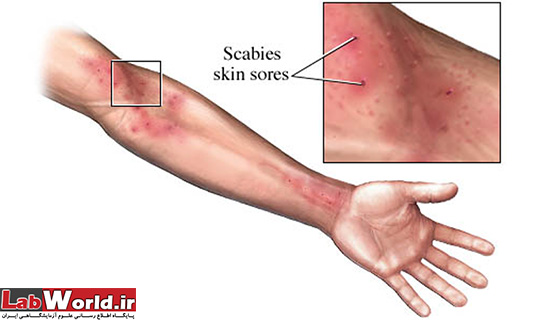
بیماری گال(Scabies) ، یک بیماری زئونوز (مشترک بین انسان و حیوان) پوستی است که عامل آن مایت ها (Mites) از خانواده سارکوپتیده هستند و این مایت بدن ما را خانه ی خود میداند و با نقب زدن در زیر پوست و تغذیه از مواد لنفی زیر پوست در انسان یا حیوان باعث خارش پوست و راش، ایجاد ناراحتی و بی قراری، زخم وضایعات پوستی می شود. و حتی از طریق حیوانات خانگی و دام نیز میتواند به انسان منتقل شود. در ادامه بر بررسی دقیق این بیماری و عامل این بیماری می پردازیم.
طبقه بندی تاکسونومیک
مایت یک بندپای بسیار ریز است (میکروسکوپی) دارای 8 پا. در بسیاری از منابع متاسفانه عامل بیماری گال را کرم، یا حشره و... نامیدن که کاملا غلط است.
مایت ها جز فرمانرو جانواران راسته بندپایان شاخه آکارینا یا آکاری زیر شاخه کلیسراتا کلاس آراکانیدا (هشت پایان) و خانواده سارکوپتیده Sarcoptidae طبقه بندی می شوند. همانطور که ذکر شد فقط در راسته با حشرات مشترک هستند و از قسمت راسته از حشرات جدا می شوند.
بیولوژی مایت سارکوپتیده
مایت های عامل بیماری گال، واریته های مختلفی دارند.
• Sarcoptes scabiei var. Hominis
• S. s. var. bovis
• S. s. var. canis
• S. s. var. caprae
• S. s. var. equi
• S. s. var. ovis
• S. s. var. suis
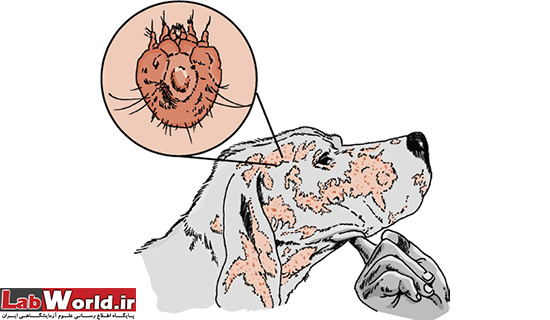
سگ مبتلا به گال
همانطور که ملاحظه می کنید این مایت میزبانان مختلفی دارد. مثلا S. s. var. canis در سگ باعث ایجاد کراس و دلمه در پوست میشود و میتواند از سگ به انسان انتقال یابد. و همینطور Notoedres cati در گربه معمولا قسمت های پنجه و گوش کراس ایجاد میکند. و همینطور در پرندگان، خرگوش، حیوانات اهلی و وحشی میتواند ایجاد کراس و مشکلات پوستی نماید.
از آن جهت این مایت اجباری نامیده می شود که این عامل در خارج از بدن میزبان نمیتواند زنده بماند و از بین می رود. جز بیماری هایی است که در جاهایی که به صورت دسته جمعی زندگی میکنند (زندان ها و آسایشگاه سالمندان) وجود دارد.
چگونه انتقال می باید؟
یک بیماری عموی واگیر در سراسر جهان است، تمام گروه های سنی، نژاد ها با شرایط اقتصادی اجتماعی مختلف، ممکن است درگیر این بیماری شوند و همه افراد حتی کسانی که بهداشت را رعایت میکنند میتواند دیده شود.
عامل بیماری از فرد آلوده (انسان یا حیوان) از طریق تماس طولانی (حداقل 10 دقیقه یا بیشتر) و یا فشردن دست در دست دادن ها میتواند از فرد آلوده به فرد سالم انتقال یابد. 2-3 هفته بعد از آلودگی خارش شروع میشود
معمولا در نواحی که ازدحام جمعیت است بیشتر دیده میشود. متاسفانه تشخیص دیر هنگام و درمان با تاخیر صورت میگیرد. نسبت شیوع در کودکان بالاست و جز بیماری های منتقله از طریق روابط جنسی نیز شناخته میشود.
علائم و نشانه های بیماری گال
همانطور که گفته شد عامل این بیماری میزبان را خانه ی خود میداند و با نقب زدن و تعذیه از مواد لنفی، تخم گذاری و دفع فضولاتش در زیر پوست، باعث بروز باعث خارش پوست و راش، ایجاد ناراحتی و بی قراری، زخم وضایعات پوستی می شود.
بعد از ورود مایت از فرد آلوده به فرد سالم، خارش و علائم ممکن است دیده نشود اما فرد قادر به انتقال آلودگی است. خوشبختانه این مایت ها در محیط خارج از بدن میزبان قادر به زنده ماندن نمیباشند و به همین دلیل از طریق لباس و رخت خواب انتقال نمی یابد.
rash به خاطر واکنش آلرژی به دلیل وجود مایت، فضولات و تخم میباشد. با خاراندن پوست میتواند به دیگر نقاط بدن منتقل شود. زخم ها بسته به سن فرد متفاوت است. در بزرگسالان زخم ها بیشتر در نواحی تا شده بدن، مانند باسن و اندام های تناسلی، بین انگشتان دست و پا و خصوصا پوست زیر ناخن، زیر بغل، گردن، سطح پشتی پا به صورت پاپول خارش دار و پوست بیضه در آقایان و اطراف سینه در بانوان دیده بیشتر دیده میشود.
در اشخاصی که سیستم ایمنی ضعیفی دارند و اشخاص سالمند در تمام نقاط بدن به صورت زخم های اگزمایی خارش داد دیده میشود.
در کودکان علائم به صورت آشکار نیست و ممکن است به سختی تشخیص داده شود.
و در پوست میتوان نقب های مایت را مشاهده کرد که به صورت خط هایی برآمده قرمز رنگ اما در بعضی اشخصاص به سختی دیده میشود. در نقاطی که مایت در حین نقب زدن، مواد دفعی خود را رها میکند، به شکل پاپول و به شکل زخم جوش مانند و یا تاول مشاهده میشود.
عدم وجود نقب دلالت بر عدم آلودگی نیست.
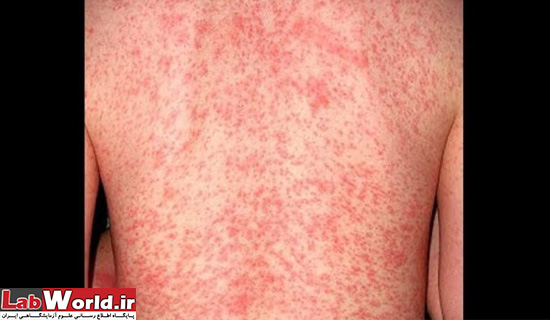
تصویر فوق گال نروژی که گال در سراسر بدن منتشر شده
گال نروژی چیست؟
در گال نروژی در اشخاصی بروز میکند که سیستم ایمنی ناقص دارند، راش دیده نمی شود گرچه ممکن است پوست کمی خارش داشته باشد. اما زخم هایی در اکثر نقاط بدن دیده میشود خصوصا در دست ها و بازو ها و مایت ها به تعداد هزاران عدد در نمونه برداری مشخص میشوند. این نوع در اشخاص مسنی که در آسایشگاه سالمندان زندگی میکنند دیده شده.
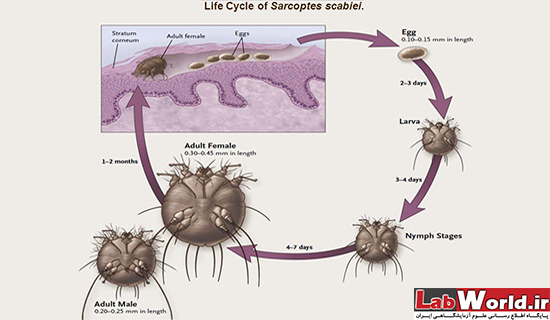
بیولوژی سارکوپتس اسکابئی
این بندپایان از مواد لنفی زیر پوست تغذیه می کنند و با حرکت خود زیر پوست نقب میزنند (کانال ایجاد میکنند) و زیر پوست نیز تخم گذاری می کند با آنکه طول عمر آنها حدود 4 تا 6 هفته است اما بعد مرگ مایت، بیماری به علت تخم گذاری هایی که در طول مسیر حرکت سارکوپتس ایجاد شده، ادامه دارد. تخم ها حداکثر بعد از 72 ساعت باز می شوند و سارکوپتس های جدید شروع به کانال زدن زیر پوست و تولید مثل و ایجاد خارش برای میزبان می شوند. نکته جالب این است که نمف های تازه خارج شده تا زمان بلوغ خود، دارای 3 جفت پا هستند و بعد از بلوغ جفت چهارم پا تشکل می شود.
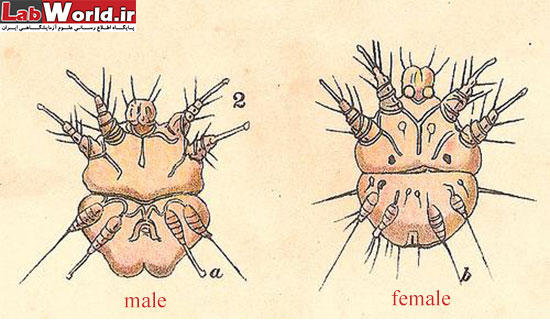
دو جنس سارکوپتس ماده در راست و نر در چپ. به تفاوت پاها در a و b توجه کنید.
در سارکوپتس در انتهای جفت پای اول و دوم بادکش وجود دارد و جفت پای سوم و چهارم در جنس های نر و ماده متفاوت است.
در جنس ماده جفت سوم و چهارم پا، فاقد بادکش است و موی بلند دارد و سطح پشتی بدن ماده خارهای مخروطی (Scales) و انتهای شکم خار های بلند قرار دارد. و در جنس نر جفت پای سوم بدون بادکش و دارای موی بلند است و جفت چهارم پا دارای بادکش است.
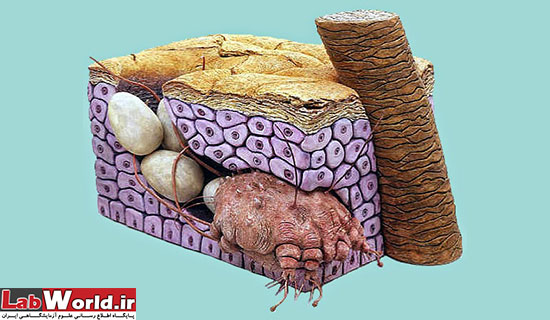
سارکوپتس اسکابئی در حال نقب زدن و تخم گذاری در زیر پوست
چگونه پوست را نقب میزند؟
سارکوپتس ها با وجود قطعات دهانی، کلیسرهای قیچی شکل، و پالپ نوک تیز وهیپوستوم مثلثی، ابزار لازم را برای سوارخ کردن و را دارا میباشد. باید توجه داشت سارکوپتس ها هرگز وارد قسمت های عمقی تر پوست و مویرگ ها ونمیشوند و فقط قسمت های شاخی پوست را هدف قرار میدهند.
بیماری گال و اثر راش آن در پوست
تشخیص و آزمایشات
باید توجه داشت سارکوپتس به صورت قرینه در بدن نیست و ممکن است در قسمتی باشد و در قسمتی نباشد.
ink-test جوهر را از ابتدای نقب قرار میدهند و جوهر در طول نقب حرکت میکند و مسیر کانال را مشخص میکند.
روش Scrapings خراش دادن با تیغ بیستوری از نقب و پاپول و قرار داده قطعات پوستی خراش داده شده زیر میکروسکوپ. تشخیص های اولیه دیدن نقب و خوده مایت زیر میکروسکوپ دشوار بوده و نیاز به تجربه دارد.
درمان
درمان این بیماری متاسفانه طولانی بوده و گزارش هایی از مقاومت به برخی دارو ها گزارش شده. و دارو هایی به شکل شامپو، لوسیون و کرم وجود دارد.
Benzal benzoate, Tetmazol, Mitigal
دارو ها بسته به نوع و دستورالعمل و نسخه ی پزشک مصرف میشود اما نکات کلی در استفاده از این دارو ها وجود دارد که به برخی از آنها می پردازیم
دارو باید حتما بعد از استحمام و خشک کردن بدن استفاده شود و در نوع لوسیون و کرم به قسمت های آلوده بدن استعمال شود و نیازی به تعویض لباس قبلی وجود ندارد. بعد از شستشوی دست ها باید مجدد از کرم یا لوسیون به دست ها استفاده کرد.
خارش علیرغم درمان موفق ممکن است تا 3 هفته ادامه یابد و در طول این مدت نباید مصرف دارو را قطع کرد. خارش ها بعد از درمان میتواند به علت وجود فضولات مایت و یا سیستم ایمنی باشد. کودکان مبتلا به علت احتمال انتقال بیماری نباید به مدرسه بروند مگر اینکه یک هفته از استعمال هفته اول بیماری گذشته باشد.
بعد از درمان، آزمایش مجدد در شخص درمان شده ضروری است.
در نوع نروژی درمان های فوق جوابگو نیست و باید تحت نظر پزشک، درمان تخصصی تری انجام شود.
یک پژوهش جدید نشان میدهد که ترس از تاریکی یک مسئله است که از تاریخ اولیه بشر بوده و تاکنون نیز ادامه دارد.
مجله نیویورک برخی توضیحات علمی برای نیکتوفوبیا (nyctophobia) یا ترس غیر منطقی از شب و تاریکی ارائه داده است. هزاران سال قبل تاریکی نمادی از خطر ، فعالیت شکارچیان و دوری از سرپناه و جامعه بود.
همچنین زمان شکار شیرها از ساعت 6 بعدازظهر به بعد بود و افراد به دلیل داشتن ترس ذاتی بیشتر ترجیح میدادند زمانی که ماه در آسمان کامل است از پناهگاههای خود بیرون بیایند.
غریزه حفاظت از خود در برابر حیوانات شکارچی و درنده در طول شبانه روز، به قرنها پیش برمیگردد. همچنین در حدود یک قرن و نیم قبل ترس ذاتی از تاریکی سبب شد توماس ادیسون به فکر اختراع لامپ بیفتد.
دلیل ترس ما از تاریکی این است که ما به درستی نمیدانیم که در یک فضای تاریک چه میگذرد زیرا ما موجوداتی هستیم که به قوه بصری خود اتکا داریم و در صورت دیده نشدن هر محیط و وجود تاریکی، ذهن ما به سمت خطرات محتمل سوق پیدا میکند.
البته، ترس بسیاری از افراد از تاریکی به دلیل تجربههایی است که در کودکی داشتهاند و یک پژوهش در بریتانیا نشان میدهد که 40 درصد از افرادی که از آنها درباره ترس از تاریکی سوال شده بود اذعان داشتند که بدون وجود نور و به همراه داشتن چراغ حتی از راه رفتن در اطراف منزل خود نیز میترسند.
پژوهش دیگر که در دانشگاه رایرسون در تورنتو انجام شده نشان میدهد که تقریبا نیمی از پاسخ دهندگان اظهار کردند که ترس آنها از تاریکی منجر به مشکلات خواب شده است.
نکته جالب توجه این است که کالین کارنی استادیار رایرسون میگوید، بسیاری از مردم متوجه ترس خود از تاریکی نشده و اضطراب خود را به مسائل دیگری نسبت میدهند.
برخی افراد در تاریکی مطلق توانایی خوابیدن را نداشته و ذهن آنها دچار سرگردانی میشود و فکرهایی از قبیل وجود دزد در خانه آنها را آزار میدهد.
راه حل این موضوع قرار گرفتن در معرض تاریکی و یا رفتار درمانی شناختی است.
رفتار درمانی شناختی (Cognitive Behavioral Therapy) که به اختصار CBT نیز یاد میشود، یک رویکرد رواندرمانی است، که احساسات ناکارآمد و رفتارها، فرایندها و مضامین شناختی ناسازگارانه را از طریق شماری از روشهای سیستماتیک، صریح و هدفمدار نشانه میگیرد. نام این روش اشاره به رفتار درمانی، شناخت درمانی و به ترکیبی درمانی از این دو بر اساس اصول پایه و پژوهشهای رفتاری و شناختی دارد.
در علم روانشناسی، مواجهه سازی نیز یکی از راه حلهای برطرف شدن ترس افراد از تاریکی است.
نقش والدین نیز در برطرف شدن این ترس بسیار مهم بوده زیرا آنها با بردن کودک به محیطهای تاریک و اطمینان خاطر دادن به آنها درباره عدم وجود خطرات مختلف میتوانند به غلبه کودک بر این ترس کمک کنند.
این پژوهش در مجله PLoS ONE به چاپ رسیده است.
چگونه بر ترس از تاریکی غلبه کنیم؟
وقتی شب به رختخواب می روید، از خودتان بپرسید که واقعا چه چیزی باعث ترستان می شود.
ترس از تاریکی می تواند آرامش بخش ترین بخش از زندگی یعنی خواب آرام شبانه را به یک کابوس تبدیل کند.ترس از تاریکی فقط مختص کودکان نیست،بسیاری از بزرگسالان نیز دچار این مشکل هستند.
پس لازم نیست از داشتن این ترس خجالت زده باشید.فرقی نمی کند چند ساله هستید.راه حل پایان دادن به این مشکل این است که اتاق خوابتان را به جایی تبدیل نمایید که در آن حس امنیت کامل وخوشنودی داشته باشید،حتی اگر چراغها خاموش باشند.
قبل از رفتن به رخت خواب سعی کنید آرام باشید.
یک راه که به شما کمک می کند بر ترستان غلبه کنید این است که قبل از رفتن به رخت خواب مدت زمانی برای آرام شدن به خود اختصاص دهید.شما باید حداقل نیم ساعت قبل از خواب وسایل الکترونیک مثل رادیو و تلویزیون و... را خاموش کنید، از نوشیدن نوشیدنی های حاوی کافیین در بعد از ظهر اجتناب کنید و کاری که برای شما خوشایند و آرامش بخش است انجام دهید .
این کار می تواند مطالعه برای مدتی کوتاه یا گوش دادن به یک موسیقی ملایم باشد. رسیدن به آرام ترین حالت ممکن می تواند اضطرابی که موقع خاموش شدن چراغها حس می کنید کمتر کند.می توانید 10 دقیقه مدیتیشن را امتحان کنید.
برای این کار کافیست فقط بنشینید وبر روی تنفستان تمرکز نمایید و با هر دم و باز دم یکی از اعضای بدنتان را ریلکس نمایید.هر فرد با کار خاصی احساس آرامش می کند .این کار می تواند نوشیدن یک دم کردنی آرام بخش یا گوش دادن به یک موسیقی ملایم یا هر چیز دیگری که آرامتان می کند باشد.
از هر کاری که باعث نکرانی و ترس در شما می شود دوری کنید.مثلا نگاه کردن به یک فیلم خشن یا ترسناک یا تماشای اخبار ناراحت کننده ویا انجام تکالیف لحظه آخری یا انجام یک مکالمه جدی.
به تدریج خود را به تاریکی عادت دهید.
نیازی نیست که تمام چراغها را با هم خاموش کنید تا به ترس از تاریکی غلبه کنید . اول اینکه باید بدانید خوابیدن در تاریکی ،خوابی عمیق تر و موثر تر را نسبت به خوابیدن در نور برای شما به همراه خواهد داشت.می توانید این نکته را مرتبا برای خود یاد آوری کنید.
اگر همیشه تمام چراغها را موقع خواب روشن می گذاشتید،حالا سعی کنید کمی قبل از خواب شروع به کم کردن تدریجی نور کنید.حتی می توانید وقتی نیمه شب از خواب بیدار می شوید تعدادی دیگر از چراغها را خاموش کنید.این باعث می شود که به آرامی به تاریکی عادت کنید.
با ترسهایتان مواجه شوید.
وقتی شب به رخت خواب می روید،از خودتان بپرسید که واقعا چه چیزی باعث ترستان می شود.اگر از کمد لباس،زیر تخت،پشت صندلی یا حتی گوشه اتاق می ترسید ، باید این مکانها را چک کنید . به خودتان نشان دهید که هیچ چیز ترسناکی که شما را نگران کند وجود ندارد.
در این صورت برای اینکه توانسته اید با ترستان مواجه شوید به خود افتخار می کنید و می توانید خواب راحت تری داشته باشید.اگر با همین ترس نیمه شب از خواب بیدار شدید به جای اینکه تمام شب را با نگرانی سپری کنید می توانید باز از جایتان بلند شوید و جاهایی را که شما را می ترساند دوباره چک کنید و حس بهتری پیدا کنید.
اگر نیاز دارید کمی از چراغها را روشن بگذارید.
از استفاده از چراغ خواب یا یک لامپ کوچک از خودتان شرمسار نباشید. اگر این واقعا باعث کاهش ترس در شما و خواب راحت تر می شود هیچ اشکالی ندارد.بسیاری از مردم با چراغ خواب یا یک نور ملایم در شب می خوابند .فکر نکنید برای غلبه بر ترستان حتما باید در تاریکی کامل بخوابید.
اتاقتان را دلپذیر تر کنید.
راه دیگر غلبه بر ترس این است که مطمین شویم اتاقتان جایی راحت و دلپذیر برای خواب شماست. اتاقتان را زیبا و تمیز و مرتب نگاه دارید تا همه چیز سر جای خود باشد این کار ترستان را کمتر می کند تا اینکه مثلا نگران باشید که پشت کپه لباسی که روی زمین ریخته چیز ترسناکی وجود داشته باشد.از رنگهای گرم و روشن برای تزیین و رنگامیزی اتاقتان استفاده کنید این کار حس دلپذیر تری به شما خواهد داد.اتاقتان را بااثاثیه و وسایل زیاد شلوغ نکنید .تابلو هایی به دیوار اتاقتان نصب کنید که به شما حس خوبی بدهند.
یاد بگیرید که خودتان به تنهایی به رخت خواب بروید.
اگر از تاریکی می ترسید ،شاید دوست داشته باشید که پیش پدر و مادرتان ویا کنار خواهر یا برادرتان بخوابید .ولی همیشه این مطلب را در ذهنتان داشته باشید که اگر واقعا می خواهید بر ترستان غلبه کنید باید یاد بگیرید که به تنهایی به رختخواب بروید.اگر عادت کرده اید که با آنها بخوابید می توانید آرام آرام تنها خوابیدن را تمرین کنید .مثلا نیمی از شب را در کنار آنها و نیمی دیگر را تنها بخوابید و این زمان را به تدریج افزایش دهید.
نظراتتان را در مورد تاریکی اصلاح کنید.
یکی از دلایلی که باعث ترس شما از تاریکی می شود،این است که شما از آن یک غول،چیزی وحشتناک،رازی تاریک یا هر چیز منفی دیگری ساخته اید.اگر می خواهید بر ترستان غلبه کنید باید شروع کنید به تغییر این نگرش به نگرشی مثبت.فکر کنید تاریکی مثل یک پتوی پشمی گرم و نرم و تمیز و آرامش بخش است.هر چیزی که راجع به تاریکی شما را اذیت می کند را یادداشت کنید و آنها را مرور کنید و به تدریج هر کدام را با نکته ای مثبت جایگزین نمایید.
از ترستان خجالت زده نباشید.
بسیاری از بزرگسالان ممکن است با چنین ترسی مواجه باشند.هر کس ممکن است ترسهای خاصی داشته باشد.شما باید به خود افتخار کنید که در مورد خودتان صادق بوده اید و می خواهید با ترستان مواجه شوید و بر آن غلبه کنید.
در مورد ترسهایتان با دیگران صحبت کنید.
صحبت و بیان ترسها برای دیگران باعث می شود که حس بهتری پیدا کنیم.این کار باعث می شود که ما احساسمان را با دیگران شریک شویم و حس حمایت از آنها بگیریم .گاهی حتی ممکن است از راهنمایی و تجربه دیگران در این مورد بتوانیم برای بهتر شدن وضعیت خود کمک بگیریم.
اگر نیاز به کمک دارید کمک بگیرید.
با وجود تمام تلاشهای ما ،گاهی نمی توانیم بر ترسمان غلبه کنیم .این ترس حتی زندگی روزمره و آرامش ما را تحت الشعاع قرار می دهد. در چنین مواقعی هیچ اشکالی ندارد که از یک متخصص کمک بگیریم تا بنوانیم بر ترسمان چیره شویم.
نام علمی (Zika virus) زیکا یک آربوویروس (ویروس منتقله از طریق بندپایان)، فلاویویروس است و با ویروسهای تب زرد، غرب نیل، چیکونگونیا و دنگو همخانواده است.
زیکا به خاطر ارتباط خطرناک آن با میکروسفالی موجبات نگرانی جهانی را فراهم آورده است. میکروسفالی یک اختلال عصبی است که باعث میشود نوزاد با سری که به طرز غیرعادی کوچک است به دنیا بیاید. این امر موجب مسائل رشدی شدید و غیرقابل جبران و بعضاً مرگ میشود.
زیکا، ویروسی برخاسته از جنگل زیکا
زیکا نام خود را از جنلگی به همین نام در اوگاندا گرفته است. این ویروس برای نخستین بار در سال ۱۳۲۶/ ۱۹۴۷ در بدن یک میمون کشف شد. اولین نمونه های انسانی ابتلا به ویروس را پنج سال بعد یعنی در سال ۱۳۳۱/ ۱۹۵۲ شناسایی کردند که منشا نخستین اپیدمی سال ۱۳۸۲/ ۲۰۰۷ در جزایر یاپ (Yap) واقع در میکرونزی (اقیانوس آرام) بود.
سال ها این تصور وجود داشت که این ویروس فقط در آفریقا و آسیا وجود دارد، چون پشه های ناقل آن در این مناطق جولان می دادند، اما زیکا از سال های ۲۰۱۳ و ۲۰۱۴ (۱۳۸۲ و ۱۳۸۳) در جزایر پولی نزی فرانسه و سپس از ماهی ۲۰۱۵ (اردیبهشت ۱۳۹۴) در برزیل و دیگر کشورهای آمریکای جنوبی در حال انتشار است.
چگونه منتشر می شود؟
باز هم پای پشه ها در میان است. پشه هایی پنج میلیمتری از نوع آئدس (به طور دقیق آئدس اجیپتی Aedes aegypti و آئدس آلبوپیکتوس Aedes albopictus) که عامل انتشار ویروس های دیگری مانند ویروس دنگی و چیگونگونیا نیز هستند. اگر پشه فرد آلوده به ویروس زیکا را گزش نماید، آلوده و چند روز بعد تبدیل به ناقل ویروس می شود و در صورت نیش زدن فرد سالم ویروس را به او منتقل می کند. زمانی که ویروس در خون فرد باشد، یعنی سه تا ۱۰ روز بعد از نیش زدن پشه، این فرد «عامل آلوده کننده پشه ها» محسوب می شود. بنابراین در این دوره فرد آلوده باید از قرار گرفتن در معرض پشه ها خودداری کند، در غیر این صورت پشه های بیشتری آلوده شده و این سیکل انتقال ادامه پیدا می کند.
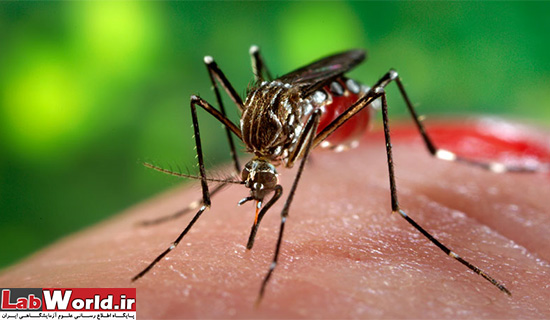
پشه انتقال دهنده این ویروس از گونه Aedes Aegypti ( آئدس آئِژیپتی ) «حشره مصری» منتقل می شود که ناقل بیماریهای دیگری از جمله تب زرد و تب دنگی نیز هست و در ایران هم وجود دارد.
تغذیه پشهها از خون بیماران ویروس را به آنان منتقل میکنند. ویروس در پشهها بیماری ایجاد نمیکند. گزش افراد سالم بهوسیله پشه ناقل ویروس بیماری را به آنان منتقل میکند.
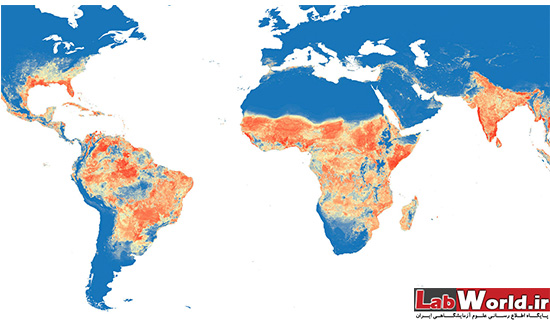
کشورهای آلوده کدام اند؟
انتشار این ویروس تا سال ۲۰۰۷ به آفریقا و آسیای جنوب شرقی محدود بود و چندان مورد توجه قرار نمیگرفت. این ویروس در سال ۲۰۰۷ در میکرونزی از جزایر اقیانوس آرام شیوع پیدا کرد. این ویروس تا سال ۲۰۱۴ فقط در آفریقا، آسیای جنوب شرقی و جزایر اقیانوس آرام شیوع یافته بود. این ویروس در آن سال به جزیره ایستر و شیلی گسترش یافت. ویروس زیکا تا ماه مه ۲۰۱۵ به برزیل راه یافت. در برزیل در سال گذشته بیش از ۸۴۰۰۰ مورد ابتلا به این ویروس ثبت شد. تاکنون ۹ کشور در آمریکای مرکزی و جنوبی موارد ابتلا به این ویروس را گزارش کردهاند. پورتوریکو در ۳۱ دسامبر ۲۰۱۵ گزارش کرد که نخستین مورد ابتلای محلی به این ویروس در این کشور رخ داده است. در ژانویه ۲۰۱۶ در ایالت هاوایی آمریکا تولد نوزادی دچار میکروسفالی که از لحاظ ویروس زیکا مثبت بود گزارش شد.
ویروس زیکا در چندین کشور آمریکای جنوبی و آمریکای مرکزی از جمله برزیل، کلمبیا، اکوادور، پاراگوئه، سالوادور، ونزوئلا، سورینام، گواتمالا، هندوراس، پورتوریکو، هائیتی، مکزیک، گویان، مارتینک، گودالوپ و سنت مارتین شیوع پیدا کرده است. البته مقامات رسمی از افزایش تعداد کشورهای آلوده خبر داده اند. این ویروس در ۲۱ کشور از ۵۵ کشور قاره آمریکا دیده شده است و سازمان بهداشت جهانی اعلام کرده لیست کشورهای مبتلا در حال افزایش است، چون پشه ناقل در تمامی کشورهای آمریکایی به جز کانادا و شیلی وجوددارد.
چه نشانه هایی دارد؟
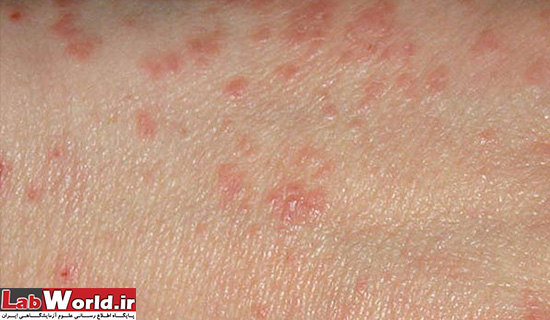
فقط ۲۰ درصد از کسانی که به این ویروس آلوده میشوند، علامتدار میشوند و شایعترین علائم تب، دانههای پوستی، درد مفصل و قرمزی چشمها است.
علائم ویروس در اغلب مردم ملایم است و شامل تب، سردرد، خارش و قرمزی چشم میشود. در حقیقت، 80 درصد مبتلایان اصلاً متوجه داشتن بیماری نمیشوند. این موضوع به خصوص در زنان باردار نگرانکننده است، چرا که این ویروس از طریق مایع آمنیوتیک به جنین در حال رشد منتقل میشود.
علائم ابتلا به زیکا سه تا ۱۲ روز بعد از گزش پشه خود را نشان می دهد. بثورات پوستی مانند اگزانتم یا راش پوستی (جوش های دانه ریز پوستی) به همراه یا بدون تب از جمله علائم اصلی این بیماری محسوب می شود. از دیگر علائم آن می توان به خستگی، دردهای عضلانی و مفصلی، استخوان درد، التهاب چشم یا درد در پشت چشم ها، سردرد و ورم دست و پاها اشاره کرد.
تشخیص بیماری زیکا همیشه ساده نیست چون در ۷۰ تا ۸۰ درصد موارد، بیماری علائم ظاهری ندارد و همچنین علائمی مشابه با بیماری دنگی یا چیگونگونیا از خود نشان می دهد. علاوه بر این فرد بیمار از حدود یک هفته بعد از بروز نشانه ها می تواند ناقل بیماری به پشه سالم باشد.
تشخیص بیولوژیک بیماری چگونه است؟
به محض اینکه اولین علائم بیماری بروز می کند فرد باید آزمایش خون و ادرار بدهد تا ژنوم ویروس بررسی شود. در کشور فرانسه اگر فردی با علائم گفته شده به مراکز درمانی مراجعه کند، اما نتایج آزمایشاتش منفی باشد، او را به مرکزی معرفی می کنند تا از طریق سرولوژی (آزمایش سرم خون و بهترین روش تشخیص یک بیماری عفونی) احتمال وجود ویروس در او بررسی شود
راه های انتقال
عمده انتقال این بیماری از پشه به انسان است و سرایت آن از انسان به انسان تا به حال ثبت نشده است، اما در موارد نادری اخباری از انتقال آن از طریق تماس جنسی در آمریکا گزارش شده است. علاوه بر این احتمال می رود که زیکا از مادر آلوده به ویروس به جنین انتقال یابد. خوشبختانه سرعت انتشار ویروس زیکا به اندازه دنگی یا چیگونگونیا (ویروس های دیگری که از طریق موجودات کوچکی مثل پشه منتقل می شوند) نبوده و آمار مرگ و میر ناشی از آن بسیار پایین است، اما محققان عقیده دارند این ویروس عاملی برای بروز اختلالات عصبی از نوع سندرم «گیلن باره» (Guillain- Barre) است. این بیماری یک اختلال نادر دستگاه عصبی است که باعث بروز نارسایی عصبی عضلانی حاد می شود.
زیکا و نوزادانی با سرهای کوچک
زیکا ویروس جدیدی نیست، اما مشکلات به بار آمده نگرانی مسئولان بهداشت جهانی را برانگیخته است. افزایش ناگهانی آمار مبتلایان و انتشار ویروس در چندین کشور آمریکای جنوبی عوارض دیگری از این ویروس را به نمایش گذاشته است. درواقع آنچه امروز زیکا را بر سر زبان ها انداخته، افزایش آمار تولد کودکان مبتلا به «میکروسفالی» است، اما تصاویر منتشر شده از کودکانی با سرهایی کوچک تر از حد معمول وحشت جهانی از ظهور ویروسی خطرناکتر از آنچه به نظر می رسد را افزایش داده است.
البته محققان درباره ارتباط این ویروس کمتر شناخته شده با افزایش احتمال تولد کودکانی با سرهای کوچک به اطمینان رسیده اند، چون بررسی ها نشان داده است زنان بارداری که به این ویروس مبتلا بودند نوزادانی با جمجمه های کمتر از ۳۳ سانتیمتر و عقب افتاده ذهنی به دنیا آورده اند. به گزارش روزنامه لوموند فرانسه در سال ۲۰۱۵ در حالی اپیدمی این ویروس در برزیل بر سر زبان ها افتاد که این کشور با مشکل جدی تولد سه هزار و ۱۷۴ مورد نوزاد با سرهای کوچک تر از حد نرمال دست به گریبان بود.این در حالی است که در سال های قبل یعنی بین سال های ۲۰۱۰ تا ۲۰۱۴ آمار تولد چنین کودکانی در این کشور سالانه فقط ۱۵۰ مورد بوده است.
این مسئله باعث شده است که وزیر بهداشت این کشور از زنان بخواهد تا در حال حاضر قصد بارداری نداشته باشند. در ۱۸ ژانویه امسال نیز وزیر بهداشت جامایکا از زنان این کشور درخواست کرد تا برنامه بارداری خود را ۶ تا ۱۲ ماه به تاخیر بیندازند. مقامات ایالات متحده آمریکا نیز از زنان باردار و زنانی که قصد بارداری دارند، خواسته است از مسافرت به کشورهای آلوده خودداری کنند.

زنان باردار چگونه از خطر دور باشند؟
این ویروس که اکنون در آمریکای جنوبی به شدت شیوع یافته است رو به گسترش است. وزارت بهداشت کلمبیا اعلام کرد که ۲۰ هزار و ۲۹۷ مورد تأیید شده ابتلا به ویروس زیکا از جمله دو هزار و ۱۱۶ زن باردار در کلمبیا وجود دارد. برزیل با سه هزار و ۷۰۰ مورد کوچکی مغز (میکروسفالی) بدترین شرایط را بین کشورهایی دارد که ویروس زیکا در آنها شیوع پیدا کرده است.
در برزیل، از ماه نوامبر (آبان) تاکنون 404 مورد تایید شده از میکروسفالی در نوزادان گزارش شده است. برای مقایسه، باید بدانید که عدد نوزادان دچار میکروسفالی در برزیل برای کل سال 2014، تنها 146 مورد بوده است. تاکنون 15 نوزاد بر اثر میکروسفالی مردهاند که 5 عدد از این مرگها مربوط به زیکا بوده است. در حال حاضر علت 56 مرگ دیگر تحت بررسی قرار دارند و مسئولان در حال بررسی 3670 مورد مشکوک دیگر هستند.
شیوع سندروم گیلین-بار (Guillain-Barre) بر اثر ویروس زیکا نیز در چندین کشور گزارش شده است. سندروم گیلین-بار یک اختلال ایمنی نادر است که میتواند به فلج شدن منجر شود و بعضاً جان مبتلایان را تهدید میکند.
برای کاهش خطر به دنیا آمدن نوزادانی با سرهای کوچک توصیه می شود که زنان باردار تمام مراقبت ها را برای دور بودن از گزش پشه به خصوص در ۶ ماه اول بارداری در نظر داشته باشند. استفاده از لباس های آستین دار و بلند که تا پاشنه ها را می پوشاند، استفاده از محصولات دفع پشه با مشورت با متخصص و خوابیدن در پشه بند از جمله مواردی است که زنان باردار باید در نظر داشته باشند. زنانی که در مناطق آلوده به ویروس زندگی می کنند باید تحت مراقبت های پزشکی باشند تا احتمال ابتلای آن ها به ویروس بررسی شود. برای نوزادان زیر دو ماه نیز استفاده از پشه بندهای آغشته به مواد دفع کننده پشه و پوشیدن لباس های مناسب و پوشیده لازم است. توجه داشته باشید که استفاده از محصولات دفع کننده پشه مخصوص بدن، برای نوزادان زیر دو ماه ممنوع است.
راه درمانی وجود ندارد؛ باید مراقب بود
هیچ درمان خاص یا واکسنی برای نابودی زیکا وجود ندارد و این بیماری با درمان علائم بهبود می یابد. متخصصان مسکن هایی مانند پارستامول (استامینوفن) را برای تسکین دردها تجویز می کنند و استراحت در بهبود این بیماری نقش مهمی دارد. داروهایی از نوع سالیسیلیک ها (آسپرین) ممنوع است، چون ویروس دنگی در همان مناطقی که ویروس زیکا جولان می دهد وجود دارد و باعث بروز خطر خونریزی به صورت خون دماغ شدن، خونریزی لثه ها، استفراغ خونی و مدفوع سیاه می شود. در حالت کلی زیکا خطرناک تر و حادتر از آنفولانزای ساده نیست، اما بیشترین خطر متوجه زنان بارداری است که باید از گزش پشه آلوده دور باشند.
اگر قصد سفر به کشورهای آلوده را دارید
سازمان بهداشت جهانی اعلام کرده است که پیشگیری بهترین روش مقابله با این ویروس است. دور بودن از آب های راکد که پشه ها بیشترین حضور را در اطراف آن دارند و استفاده از محصولات دفع کننده پشه و همچنین خوابیدن زیر پشه بند جزو توصیه های لازم برای پیشگیری از ابتلا به ویروس زیکاست. به گفته سازمان بهداشت جهانی این ویروس از طریق خون انتقال می یابد و یک مورد ابتلا از طریق رابطه جنسی نیز گزارش شده است.
البته دلایل و موارد بیشتری برای تایید انتقال زیکا از طریق تماس جنسی لازم است، اما به عقیده متخصصان باید جانب احتیاط را رعایت کرد. در مناطق آلوده استفاده از لباس هایی که بازوها و پاها را تا پاشنه می پوشانند به خصوص در اوایل روز و زمانی که پشه ها فعال تر هستند اهمیت بالایی دارد.
متخصصان توصیه می کنند استفاده از پشه کش های برقی در خانه و امکان عمومی، استفاده از توری های مناسب برای پوشاندن در و پنجره ها، از بین بردن تخم و استراحتگاه احتمالی پشه ها و خالی کردن آب مانده موجود در ظروف یا زیر گلدان ها و گیاهان خانگی نیز لازم است.
بعد از سفر به کشورهای آلوده چه باید کرد؟
اگر به کشورهای آمریکایی سفری داشته اید لازم است با مشاهده اولین علائم بیماری به پزشک مراجعه کنید. همان طور که گفته شد علائم بیماری تا ۱۲ روز پس از آلوده شدن بروز می کنند. پزشک را از مقصد و تاریخ آخرین سفرتان آگاه کنید. توجه داشته باید که افراد آلوده شده باید به مراقبت ها ادامه داده و خود را از پشه ها دور کنند تا پشه سالم دیگری آلوده نشود.
آیا ایران در امان است؟
سازمان بهداشت جهانی زنگ خطر پیشرفت نگران کننده ویروس زیکا را به صدا درآورده و وضعیت اضطراری بین المللی اعلام کرده است. محمود نبوی، معاون مرکز مدیریت بیماری های واگیردار وزارت بهداشت، درمان و آموزش پزشکی، درباره وضعیت شیوع بیماری زیکا در ایران می گوید: «دو نوع پشه بیماری زا آئدس، یعنی آئدس اجیپتی و آئدس آلبوپیکتوس در ایران وجود ندارند، اما وزارت بهداشت از سال ها قبل به دلیل وجود آئدس های غیربیماری زای دیگر در ایران، این پشه ها را کنترل می کند.
پشه های غیربیمای زای آئدس سیاه رنگ هستند و برخلاف پشه های شب گرد آنوفل، روزگرد بوده و بیشتر در مناطق جنوبی ایران دیده می شوند.».
به گفته نبوی، از چهار سال قبل به دلیل شیوع بیماری دنگی در مناطق شرق پاکستان تا کراچی، نوار شرقی و جنوبی کشور تحت کنترل است. دو سال قبل پشه آلبوپیکتوس در این مناطق دیده شده است، اما تعدادشان بسیار اندک گزارش شده و به دلیل مسائل اکولوژیکی بقا ندارند. محمود نبوی توضیح می دهد: «ممکن است در سال آینده این پشه ها بیشتر شوند، اما به دلیل وجود نداشتن آئدس های بیماری زا و بیماری دنگ، امکان آلودگی به زیکا در ایران و اپیدمی آن دور از ذهن است. او توصیه می کند مسافران برزیل به خصوص خانم های باردار آگاهی کافی برای مراقبت از خود در برابر گزش پشه ها داشته باشند.
به گفته نبوی با وجود اینکه منع مسافرتی به کشورهای درگیر اپیدمی زیکا وجود ندارد، توصیه می شود تا حد امکان از سفرهای غیرضروری به این مناطق خودداری شود. هم اکنون وزارت بهداشت بروشورهایی در فرودگاه در اختیار این مسافران قرار می دهد تا مسافران از خطرات احتمالی آگاه باشند.»
معاون مرکز بیماری های وایگر وزارت بهداشت درباره نگرانی ها از برگزاری بازی های المپیک ۲۰۱۶ در کشور برزیل می گوید: «این مرکز قبل از اعزام ورزشکاران به برزیل هماهنگی های لازم را جهت اطلاع رسانی و آگاهی بخشی به ورزشکاران انجام خواهدداد و حتی اگر ورزشکاران المپیک یا مسافران عادی در کشور برزیل دچار زیکا شوند باز هم امکان شیوع آن در ایران درو از ذهن است، چون پشه ناقل آن در کشور وجود ندارد
شیوع بیماری زیکا در برزیل و خطری که 4میلیون نفر را در 23کشور تهدید میکند، دامنه نگرانیها گسترش یافته است؛ نگرانیهایی که میتوان از تلاش کاربران اینترنت برای بالا بردن آگاهی خود درباره این بیماری، به عمق آن پی برد.
به گزارش گروه مانیتورینگ «تیتریک»، گزارشها نشان میدهد از نوامبر سال گذشته میلادی تاکنون میزان جستوجوی کلمه زیکا وهمچنین کلمات مرتبط با آن همچون میکروسفالی و سایر نقصهای مادرزادی در موتورهای جست وجو از جمله گوگل، افزایش 3هزار درصدی داشته است.
راه های پیشگیری و اقدامات انجام شده
مطالعات حشره شناسی نشان میدهد که روش خالی کردن آبهای راکد، تنها اثرگذاری کوچکی دارد، چرا که تخلیۀ تمامی نواحی تولید مثل پشهها امکانپذیر نیست. مسئلۀ دیگری که بر پیچیدگی این معضل میافزاید این است که پشۀ آئدس آئژیپتی به گونهای تکامل یافته که میتواند در نزدیکی انسان زندگی کند و در گلدانها و دیگر منابع کوچک آب تولید مثل کند.
یک راه پیشگیری دیگر استفاده از OX513A است؛ یک آئدس آئژیپتیِ نر دستکاری ژنتیکی شده. این مخلوق شرکت بریتانیایی اوکستیک، به نوعی دستکاری شده است که ژنی را منتقل میکند که باعث مرگ فرزندانش شود. از آنجایی که مادهها تنها یک بار جفتگیری میکنند، از لحاظ تئوری این امر میتواند به کاهش سرعت رشد جمعیت پشهها بیانجامد. هر یک OX513Aها با نشانگر فلورسنت مشخص شده و دانشمندان میتوانند آن را تشخیص دهند.
آزمایشهای میدانی این پشۀ دستکاری شده در برزیل در سال 2011 بسیار موفق بوده است و به گفتۀ شرکت اوکسیتک توانسته تا 99 درصد از جمعیت هدفگیری شده را نابود کند.
رهاسازی نرهای دستکاری شده در ناحیۀ پدرابرانکای برزیل در سال 2014، با 92 درصد موفقیت همراه بود. این پشه در جزایر کایمن، مالزی و پاناما نیز تست شده است.
سال گذشته اوکسیتک اعلام کرد که برنامه دارد تاسیسات تولید پشۀ OX513A را در پیراسیکابای برزیل راه اندازی کند که قادر خواهد بود از جمعیت 300000 نفری این ناحیه محافظت کند.
خدمات خیریه
ورود گوگل به کارزار جدید
سازمان جهانی بهداشت نیز از بیماری زیکا به عنوان یک بحران جهانی یاد کرده است و اکنون دیگر همه کشورهای جهان به فکر مقابله با این ویروس هستند که از طریق نیش نوعی پشه با نام Aedes aegypti منتقل و علائمی همچون تب، بثورات جلدی و ورم ملتحمه چشم در پی دارد و در زنان باردار منجر به تولد نوزادانی با بیماری میکروسفالی میشود. در این میان، کمپانیهای بزرگ فناوری هم بیکار نمانده و دست به کار شدهاند. این گروه معتقدند هرچند واکسن، مؤثرترین راه مقابله با چنین بیماری هایی است ولی ساخت آن حدود 12 تا 18ماه زمان نیازدارد پس باید به دنبال راهکارهایی برای تسریع ساخت واکسن و حفاظت از افرادی بود که هنوز آلوده نشدهاند.
گوگل، به عنوان یکی از چند غول دنیای فناوری با استفاده از تخصص فناورانه به یاری کسانی آمده است که میخواهند یک فاجعه جهانی نوظهور یعنی ویروس زیکا را از بین ببرند یا حداقل آن را مهار کنند. بازوی خیریه گوگل(Google.org) به میان آمده و برای جلوگیری از شیوع ویروس زیکا و نیز کمک به حداقل 200میلیون قربانی این ویروس در برزیل و سایر کشورهای امریکای لاتین، مبلغی درحدود یک میلیون دلار معادل 710هزار پوند به یونیسف اهدا کرده است. این مبلغ اهدایی، صرف بالا بردن آگاهی جهانی نسبت به این ویروس، کاهش جمعیت پشه ناقل و نیز حمایت از ساخت واکسنی خواهد شد که بتواند بدن را در برابر این بیماری مقاوم کند.گوگل همچنین یک فراخوان ویژه برای کارمندان گوگل راهانداخته است تا بتوان علاوه بر مبلغ اهدایی این کمپانی، 500هزار دلار دیگر نیز برای مقابله با این بیماری به یونیسف کمک کرد.
البته تلاش این کمپانی فناوری تنها به کمکهای مالی ختم نمیشود و«ژاکلین فولر» دبیر بخش خیریه گوگل هم گفته که موتور جست و جوی این کمپانی برای نمایش اطلاعات درباره زیکا آپدیت شده است تا آخرین یافته ها،نحوه ابتلا،علائم و نشانه ها، هشدارهای بهداشتی و... راحت تر در اختیار کاربران قرار گیرد و با نخستین جستوجوی خود، به بهترین و به روز ترین اخبار و اطلاعات دسترسی یابند. به گفته فولر، این اطلاعات به 16زبان نمایش داده میشود تا مسافران قاره امریکا وسایر کشورها بتوانند بدون محدودیت زبانی، آگاهی لازم را از این بیماری به دست بیاورند و درصورت بروز هریک از علائم، به نزدیکترین مرکز درمانی مراجعه کنند. این کمپانی همچنین با کانالهای محبوب یوتیوب در امریکای لاتین همکاری دارد تا از طریق نمایش ویدئوهایی درباره این ویروس،مردم به زبانی ساده با زیکا آشنا شوند.
سازمان بهداشت جهانی،ویروس زیکا را یک تهدید جدی جهانی میداند که به اندازه ابولا خطر دارد ولی شناسایی و مهار آن را سخت تر از آن میداند به همین دلیل مهندسان گوگل در حال همکاری با یونیسف برای تجزیه و تحلیل اطلاعات(دیتا)هستند تا بتوانند نقشه دقیق و جامع پراکندگی این ویروس را ترسیم کنند. فعالان این کمپانی میگویند مأموریت گوگل کمک به مردم در یافتن اطلاعات است و ما نیز با داشتن تجربه زیاد در آنالیز حجم زیادی از اطلاعات(دیتا)، میتوانیم در این زمینه با سرعت بیشتری به بخش بهداشت و سلامت کمک کنیم.
البته از آنجا که چهار نفر از هر پنج بیمار مبتلا به این ویروس هیچ علامتی نشان نمیدهند و براحتی ویروس را منتقل میکنند، تهیه نقشه برای زیکا سخت تر از سایر بیماریهاست با این حال تیمی از داوطلبان گوگل، نرم افزار متن باز طراحی کردهاند که میتواند با جمعآوری اطلاعاتی همچون هواشناسی و اطلاعات و الگوهای سفر،به پیشبینی نحوه گسترش زیکا کمک کند و درواقع با تهیه این نقشه، محل بعدی شیوع احتمالی این بیماری را مشخص کند تا دولتها در آماده باش بیشتری بهسر ببرند.هرچند این ابزارها اکنون برای مهار زیکا طراحی میشود، ولی میتواند در موارد اضطراری آینده نیز مورد استفاده قرارگیرد.
ردپای بزرگ ترین بنیاد خیریه جهان در مهار زیکا
بیل گیتس بنیانگذار مایکروسافت به همراه همسرش ملیندا گیتس در بنیاد خیریه خود توجه ویژهای به ویروس زیکا و تلاش برای حل مشکلات آن داشته است. وی معتقد است این ویروس را میتوان بهتر از ویروس ابولا که سال 2014 در آفریقا شایع شده بود کنترل کرد.گیتس، ویروس زیکا را یک تراژدی دیگر برای بشر میخواند و معتقد است به هرحال یک شبه نمیتوان راهکار مقابله با این ویروس و واکسن آن را یافت. ما این موضوع را در زمینه ابولا نیز شاهد بودیم ولی حالا دانشمندان با سرعت بیشتری کنار هم جمع شدهاند که این موضوع میتواند زودتر بهنتیجه برسد. ملیندا گیتس نیز گفت: ما بهترین دانشمندان با بهترین فکرها را با کمک سازمان جهانی سلامت(WHO) و(CDC)مرکز کنترل بیماری و پیشگیری گرد هم آورده ایم تا برای تشخیص،کنترل بیماری و نیز تولید واکسن علیه زیکا، گامهایی برداریم.ثروتمندترین بنیاد خیریه جهان تاکنون به رفع بحرانهای مربوط به سلامت در مناطق فقیرنشین کمک فراوانی کردهاند.
برزیل کانون اپلیکیشنهای مبارز
بیماری زیکا در برزیل گسترش یافته و در حالی که سال 2014 حدود 147 کودک مبتلا به میکروسفالی در این کشور دیده میشد، این رقم در سال 2015 در اثر شیوع زیکا به 3هزار و 500 نفر رسیده و 46کودک نیز مردهاند.به همین دلیل دولت برزیل استفاده از فناوری برای شناسایی و مقابله با پشه ناقل این بیماری را در دستور کار خود قرار داده و در گام نخست از پهپادها کمک میگیرد تا بدون دخالت انسان خانههای متروکه،برکهها و محل هایی را که احتمال وجود این پشه و تخم ریزی آن میرود بازرسی و سمپاشی کنند.
از دیگر تلاشهای فناورانه برزیل برای مقابله با ویروس زیکا طراحی یک اپلیکیشن موبایلی است که به شهروندان اجازه میدهد آژانسهای دولتی را درباره محلهای احتمالی تخم ریزی این پشه یاری دهند و اطلاعرسانی داشته باشند.اپلیکیشن Sem Dengue هم برای کاربران گوشیهای اندرویدی و هم دارندگان تلفن همراه با سیستم عامل iOS کارایی دارد و کاربران را قادر میسازد تا تصاویری از مناطق بومی زندگی این پشه ارسال کرده و مسئولان را از وجود چنین محل هایی آگاه سازند و به این ترتیب، توسط یگان ویژه سلامت نسبت به از بین بردن تخم این پشه و ضدعفونی کردن منطقه اقدام شود. واتس اپ نیز به عنوان پردانلودترین اپلیکیشن تلفنهای هوشمند در برزیل به این کارزار وارد شده است و تخمین زده میشود که بیش از نیمی از برزیلیها به طور مرتب از خدمات صوتی و متنی این اپلیکیشن بهره میگیرند و پزشکان نیز از این اپ برای ارتباط گرفتن با یکدیگر و اطلاعرسانی مردم در زمینه زیکا استفاده میکنند.
البته بسیاری نیز معتقدند ازآنجا که زیکا از طریق پشه انتقال مییابد،مهار آن از ابولا سخت تر است و فناوری نمیتواند به این بحران کمک کند که مسئولان کمپانی MIT Technology آفریقا در پاسخ به آنها با اشاره به موفقیت خود در مقابله با مالاریا در آفریقا و نیز تب دونگی در پاکستان با استفاده از اپلیکیشنهای تلفنهای هوشمند، عنوان کردهاند منشأ هردو بیماری، پشه بوده است و میتوان زیکا را نیز مهار کرد.
شهروندان جهانی در شبکههای اجتماعی
تاکنون شبکههای اجتماعی در موارد مختلف تأثیرگذاری مناسبی داشتهاند و میتوان گفت که حالا دیگر مردم آنلاین تبدیل به شهروند جهانی شدهاند و این لایک ها، توئیتها و پیام هایشان در شبکههای مختلف اجتماعی است که خبر از اهمیت یک موضوع میدهد.به عنوان مثال اعتراضات فرگوسن در سال 2014 در توئیتر بازتاب گسترده داشت،چالش سطل یخ برای کمک به بیماران مبتلا به بیماری ALS و پس از آن،حوادث تروریستی پاریس،لبنان و عراق،زلزله نپال، ابولا در آفریقا و حالا هم زیکا در فیسبوک نمود داشته است. # این روزها هم ویروس زیکا یکی از موضوعهای پرطرفدار در چند شبکه اجتماعی است و روزانه صدهزار نفر در فیسبوک درباره این بیماری بحث و گفتوگو میکنند. مؤسسه آماری Zoomphنیز در گزارش خود آورده است در هردقیقه 50توئیت درباره زیکا انجام میشود و بیشترین هشتگ مورد استفاده نیز #salud معادل سلامت در زبان اسپانیایی و #who است که به سازمان بهداشت جهانی اشاره دارد واز دیگر هشتگها میتوان به #fightaedes، #Viruszika، #Zika و #ZikaVirus اشاره کرد.
پرسش و پاسخ های متداول
علائم ابتلا به ویروس زیکا چیست؟
زیکا ویروس معروف به بیماری تب دار ملایم است که از طریق گزش حشره به انسان منتقل میشود. شایع ترین یافته فرد مبتلا به زیکا تب، راش هاس پوستی، درد مفاصل و قرمزی چشمها میباشد. علائم بیماری از چند روز تا یک هفته میباشد. درد عضلات و سردرد نیز در مواردی گزارش شده است. بیماران مبتلا بدلیل علایم ملایم مراجعه بیمارستانی نداشته و طول دوره بیماری تا یک هفته و در موارد نادری ممکن است بیش از یک هفته باشد. این بدان معنا میباشد که خون فرد مبتلا برای انتقال بیماری یک هفته و یا بیشتر از آن آلوده میباشد.
یک فرد مبتلا تا چه مدت میتواند حامل بیماری و عامل انتقال به دیگران باشد؟
و آخرین اطلاعات اینکه یک فرد مبتلا تا چه مدت مخزن بیماری بوده و موجب ابتلا دیگران میگردد از چند روز تا یک هفته و در مواردی نادر تا چند هفته (کمتر از یکماه) میباشد.
به همین علت گزارش اخیر از انتقال بیماری از انسان به انسان ( خانم مبتلا که از برزیل به ایالات تکزاس در آمریکا مسافرت نموده و همسرش را مبتلا نموده ) دوره کمون یا نهفتگی بیماری زیکا را مبهم نموده است (بیشتر از یک هفته).
آیا همه بیماران مبتلا دچار علائم میگردند؟
خیر اتفاقا از هر 5 بیمار مبتلا به زیکا یک نفر دچار علائم جدی از بیماری برای مراجعه به پزشک و بیمارستان میشود. یعنی اکثر مبتلایان مراجعه به پزشک و درمانگاه نداشته و بنابراین در مدت یک یا چند هفته بدلیل عدم اطلاع از بیماری خود موجب انتقال بیماری میباشند.
علائم بیماری زیکا مشابه چه بیماریهایی میباشد؟
- لپتوسپیروزیس
- مالاریا
- سرخک
- سرخجه
- آنفولانزا
راههای انتقال بیماری زیکا چیست؟
- انتقال از پشه به انسان
- از انسان به پشه
- از انسان به انسان از طریق رابطه جنسی و از مادر به جنین و از طریق زخم های باز
- انتقال و اهدا خون
نکته مهم اینکه گفته میشود باید پشه ها را از تماس با فرد آلوده بخصوص در هفته اول نجات داد. چون پشه ها به راحتی مبتلا و بیماری را به انسانهای دیگر منتقل می نمایند.
با این جمله که یک فرد مبتلا به زیکا دهها پشه سالم را آلوده نموده و این پشه های آلوده شده صدها انسان دیگر را مبتلا می نمایند. بنابراین تلاش ما فقط برای پیشگری و نجات انسانها نمیباشد بلکه باید برای پیشگیری و عدم ابتلا پشه ها نیز تلاش نمود.
ویروس از خون فرد آلوده به پشه منتقل و سپس از پشه آلوده به فرد سالم منتقل میشود. بنابراین هم پشه موجب ابتلا انسان به زیکا شده و هم انسان موجب انتقال بیماری به پشه میگردد.
اما ممکن است زیکا مستقیما از انسان به انسان دیگر از طریق تماس جنسی و تماس مستقیم با زخم های باز منتقل شود.
در برزیل چه گزارشی از 35 نوزاد و مادر مبتلا به ویروس زیکا اعلام گردیده؟
- دور سر همه متولدین از مادران مبتلا مساوی یا کمتر از 2 SD بوده
-74 درصد از مادران راش های پوستی را در دوره حاملگی ذکر نمودند
-71 درصد نوزدان به شدت میکروسفال بودند
-50 درصد نوزادان یک عارضه عصبی دیگر علاوه بر میکروسفالی هم داشتند
- هیچ نقص مادرزادی دیگر در نوزادان مبتلا کشف نشد
- راش پوستی (ضایعات خارش دار پوستی کهیر مانند) در یک دوره یک هفته ای در مادران حامله مشخصه مهمی از ابتلا به ویروس زیکا در مقایسه با سایر ویروس ها میباشد.
- در بررسی اسکن جمجمه و مغز نوزادان مناطق کلسیفیکاسیون در پری ونتیکولار، پارانشیم، تالامیک، گانگلیون های بازال در یک سوم نوزادان دیده شد.
- بزرگی ونتریکول ها ثانویه به آتروفی کورتیکال و ساب کورتیکال دیده شد.
- 31 درصد نوزادان پوست اضافی و مواج در سر داشتند
- همه 35 نفر نوزاد مبتلا به زیکا برای سفلیس، توکسو پلاسموزیس، سرخک، سرخجه، سایتومگالو ویروس هرپس، تست منفی داشتند.
تشخیص زیکا چیست؟
سه روش مهم شامل
1-علائم بیماری،
2- محل و زمان مسافرت و
3- آزمایش خون نقش مهمی در تشخیص بیماری دارد.
آزمایش خون شامل
- هفته اول بیماری با تعیین ژن ویروس در سرم بیمار با روش (RT-PCR)
- در هفته دوم یافتن آنتی بادی IgM در خون بیمار مبتلا و آنتی بادی دیگر بنام neutralizing antibodies کمک کننده میباشد.
آیا زیکا واکسیناسیون و درمان موثری دارد؟
واکسیناسیون و درمان مشخصی برای پیشگیری و درمان زیکا وجود ندارد. اما درمان های حمایتی شامل
- استراحت کافی و لازم
- مصرف مایعات فراوان
- مصرف مسکن شامل استامینوفن
- پرهیز از مصرف آسپرین و داروهای دیگر
موثرترین راه پیشگیری زیکا چه میباشد؟
لباس با پوشش مناسب تمام بدن - پشه بند – توری برای درب و پنجره - مواد دفع کننده پشه ها – حذف ظروف پلاستیکی تیره محتوی آب از مهمترین راههای پیشگیری میباشد
در دسترس نبودن واکسیناسیون و داروی مناسب اهمیت پیشگیری را ضروری می نماید.
از این روی پرهیز از مسافرت به مناطق آلوده و پوشش مناسب و کامل با حفاظت پشه بند های مناسب بسیار ضروری میباشد
چه نکاتی را در پیشگیری باید دقیق تر دانست؟
- آشنایی با مناطق و کشورها و شهرهای آلوده
- آشنایی با فصول زاد و ولد که معمولا در فصول بارانی و دو بار از سال میباشد
- ظروف پلاستیکی و تیره حاوی آب که بیش از یک هفته در مکانی ثابت باقیمانده باشد
- از بین بردن برکه های آب راکد و بخصوص تخریب حاشیه های برکه ها که مهمترین محل تخم گذاری میباشد
- عدم نگه داری طولانی مدت آب در ظروف بخصوص ظروف باز
- دارو های مالیدنی دور کننده و یا دفع کننده پشه ( mosquito repellent)
- نصب توری ثابت و متحرک به درب و پنجره منازل
- نصب تهویه و پنکه جهت ایجاد جریان هوا در اتاقها
- سمپاشی مناطق مشکوک به زاد و ولد پشه ها
چه توصیه ای برای خانم های حامله دارید؟
- خانم های حامله از مسافرت به مناطق آلوده در هر ماه از حاملگی پرهیز نمایند
- خانم هایی که تصمیم به بارداری دارند باید آنرا به بعد از مسافرت به تاخیر بیاندازند
- هر علائم از سرماخوردگی در خانم حامله مسافر به مناطق آلوده نیازمند آزمایشات تشخیصی لازم برای مادر و بررسی جنین در ماه های آینده از نظر میکروسفالی دارد.
- خانم های حامله و حتی شیرده میتوانند از کرم ها و محلول های موضعی دور کننده پشه در مناظق آلوده استفاده نمایند
- از آنجائیکه ویروس زیکا به مدت حداقل یک هفته در خون مادر باردار باقی می ماند میزان درصد آلودگی جنین و شدت اثر آن بر جنین مشخص نمیباشد. و از طرف شدت علائم بیماری در مادر در میزان ابتلا و شدت آن تعیین کننده نمیباشد.
- اینکه فرزند بعدی هم مبتلا به زیکا میشود مستنداتی ندارد
- میکروسفالی یا سر کوچک در نوزادان متولد شده تحت عنوان میکروسفالی مادرزادی یا (congenital) میباشد یعنی جنین در ماه های ابتدایی مبتلا گردید اما ابتلا جنین در روزهای آخر بارداری یا زمان تولد آیا میتواند منجر به میکروسفالی اکتسابی یعنی کوچکی سر بعد از تولد گردد هنوز نامشخص میباشد.
آیا خون و مایع نخاعی نوزادان متولد شده با میکروسفالی آلوده به ویروس زیکا میباشد؟
خون و نخاع 35 نوزاد برزیلی مبتلا در حال بررسی میباشد اگر چه تاکنون شواهدی از ویروس زیکا یافت نشده اما مردود دانستن آن نیز نیازمند بررسی بیشتر میباشد.
پس از مرگ چه اتفاقی برای بدن ما می افتد؟ در این پست به بررسی دقیق اتفاقات پس از مرگ به روایت تصویر می پردازیم.
ثانیه
1- فعالیت مغزی ناگهان زیاد شده و سپس متوقف میشود.
2 -دمای بدن هر ساعت حدود 0.9 درجه سانتیگراد افت میکند تا به دمای اتاق برسد.
دقیقه
3- سلول های بدن به علت کمبود اکسیژن شروع به مردن کرده و سپس تجزیه شدن و نشت کردن آن ها شروع میشود. شروع فرآیند فساد، تعفن و پوسیده شدن.
ساعت
4- کلسیم در ماهیچه ها ساخته شده و باعث انقباض میشود. این پدیده که جمود نعشی نام دارد تا 36 ساعت ادامه مییابد.
5- در نهایت ماهیچه ها شل میشود که باعث میشود باقیمانده ادرار و مدفوع از بدن دفع شوند.
6- پوست به خاطر خشک شدن منقبض میشود. این فرآیند باعث میشود اینگونه به نظر برسد که موها و ناخن ها در حال رشد هستند.
7- جاذبه، خون را به پایین جمع کرده که باعث میشود روشنی پوست کمرنگ شده و لکه های قرمز رنگ در آن پیدا شود.
روز
8- نقاط سبز رنگ روی بدن ایجاد میشود چون آنزیم های اعضای بدن معمولا به کمک باکتری ها شروع به هضم کردن اعضا میکند.
9- بدن بسیار بد بو میشود چون شروع به آزاد کردن مواد شیمیایی مانند پودرسین و کاداورین میکند.
هفته
10- حشرات بدن را می خورند. کرم ها و لاروهای حشرات میتوانند 60% بدن را طی یک هفته هضم کنن.
11- رنگ پوست بنفش و سپس سیاه میشود چون باکتری ها به هضم کردن بدن ادامه میدهند.
12- موی بدن میریزد.
ماه
13- اگر بدن در دمای 10 درجه ی سانتگراد باشد حدود 4 ماه طول می کشد تا بافت های نرم تجزیه شوند و تنها اسکلت باقی بماند.
در آزمایش "شمارش اجزای تشکیل دهنده خون " یا "CBC" (که به طور عمده مقدار گلبولهای قرمز و سفید خون و پلاکتها را تعیین میکند)، هر یک از موارد زیر نشان دهنده چه چیزی است و چگونه محاسبه میشوند؟ MCHC MCH MCV
برای بررسی آزمایشگاهی بیماران آنمیک:
در اولین مرحله برای آنها CBC ،Retic و بررسی اسمیرلام محیطی درخواست میکنیم در بچهها مقدار هموگلوبین و هماتوکریت و MCV را برحسب سن باید ارزیابی کرد چون در سنین مختلف این مقادیر متفاوت است. مقدار هماتوکریت بطور کلی حدود 3 برابر هموگلوبین است.
در برگه های جواب CBC که بصورت کامپیوتری جواب آن ارائه میشود شاخصهای گلبول قرمز شامل:
1. (mean corpuscular volume (MCV
2. (mean corpuscular hemoglobin (MCH
3. (mean corpuscular hemoglobin concentration (MCHC
و تعداد پلاکتها و WBC و RBC و مقدار هموگلوبین و هماتوکریت ذکر شده است. از میان این شاخصها از MCV برای دسته بندی آنمی ها بیشتر استفاده می شود. یک پارامتر با ارزش دیگر که دراین برگه ها ذکر شده RDW یا red cell distribution width میباشد که نماینده تغییرات اندازه گلبولهای قرمز است و در موارد آنیزوسیتوز، افزایش تعداد رتیکولوسیتها، نوزادان و همولیز و کمبود آهن مقدار آن افزایش مییابد. در تالاسمی مینور مقدار آن نرمال یا پائین است در مسمومیت با سرب مقدار آن پائین است مقدار طبیعی آن 5/14-5/11 میباشد.
MCV: MCV=HCT*10/RBC
حجم متوسط گلبول قرمز بوده و برحسب فمتولیتر fl محاسبه میشود (فمتولیتر10 بتوان 15- لیتر). برای محاسبه آن: هماتوکریت بیمار را ضربدر 10 کرده تقسیم بر تعداد RBC بیمار (بر حسب میلیون) میکنیم مقدار نرمال آن برای بالغین 96 -80 فمتولیتر می باشد.
که البته این مقدار همانطور که درجدول ذکر شده است برحسب سن فرق میکند در مواردی که گلبولهای قرمز میکروسیتیک هستند مقدار آن پائینتر از نرمال و در مواردی که ماکروسیتیک هستند بیش از نرمال است. درکودکان بصورت یک محاسبه سرانگشتی حداقل مقدار طبیعی MCV مساوی است با (سن بر حسب سال + 70).
MCH: MCH=HB*10/RBC
مقدار وزن هموگلوبین در یک گلبول قرمز متوسط بوده و به پیکوگرم محاسبه میشود: (پیکوگرم 10 بتوان 12- گرم). برای محاسبه آن: هموگلوبین بیمار (گرم درصد) را ضربدر 10 میکنیم و حاصل ضرب را تقسیم بر تعداد RBC (بر حسب میلیون) میکنیم مقدار طبیعی آن در بالغین 2/33 – 5/27 پیکوگرم میباشد.
MCHC: MCHC=HB/HCT
غلظت متوسط هموگلوبین گلبولهای قرمز: که عبارت است از مقدار هموگلوبین برحسب گرم، در 100 سی سی پک سل (packed cell). دراسفروسیتوز ارثی و نوزادان بالاست درهموگلوبین SC هم ممکن است بالا باشد. در آنمی میکروسیتیک مثلاً فقر آهن مقدار آن پائین است. برای محاسبه آن: مقدار هموگلوبین (گرم درصد) را ضربدر 100 کرده تقسیم بر هماتوکریت مینمائیم مقدار طبیعی آن 4/33 – 5/35 درصد میباشد.
از نظر افتراق احتمالی تالاسمی مینور از کمبود آهن از روی CBC در موردی که بیماری دچار آنمی میکروسیتیک و هیپوکرم است اگر مقدار بیشتر از 5/13 باشد احتمال کمبود آهن و اگر زیر 5/11 باشد احتمال تالاسمی مینور وجود دارد. در مواردی که شاخصهای گلبول (MCV ، MCH ،MCHC) نورموسیتیک و نورموکرومیک هستند اگر تعداد گلبولهای قرمز به میلیون را ضربدر 3 بکنیم مساوی مقدار هموگلوبین بیمار میشود و اگر هموگلوبین بیمار را ضربدر 3 بکنیم مساوی مقدار هماتوکریت او میشود در موارد وجود میکروسیتوز یا ماکروسیتوز این مسئله صدق نمیکند. همانطور که قبلاً ذکر کردم رتیکولوسیتها گلبولهای قرمز نارسی هستند که نشانه اریتروپوئزیس میباشند. شمارش رتیکولوسیت ها برای بررسی اینکه آیا آنمی در اثر کمبود تولید گلبول قرمز یا افزایش تخریب گلبول قرمز یا از دست دادن گلبول قرمز است مفید است ولی افزایش تعداد رتیکولوسیت ها بایستی برحسب درجه آنمی مورد تفسیر قرار بگیرد. مقدار نرمال تعداد رتیکولوسیتها در خون حدود 1 درصد میباشد ولی مشاهده 3-2 درصد رتیکولوسیت در خون بیماری که هموگلوبین او تا نرمال است نشانه رتیکولوسیتوز نمیباشد. در موارد همولیز، مقدار واقعی بالا بودن رتیکولوسیت بایستی طبق فرمول زیر برحسب مقدار آنمی اصلاح شود: شمارش رتیکولوسیت اصلاح شده برابر است با هماتوکریت بیمار تقسیم بر هموتوکریت طبیعی، ضربدر شمارش رتیکولوسیت به درصد.
MCV=HCT*10/RBC
MCH=HB*10/RBC
MCHC=HB/HCT
آنمی (به انگلیسی: Anemia) به معنی کمبود تعداد گویچه های سرخ است که می تواند به علت دفع بسیار سریع و یا تولید بسیار آهسته گویچه های سرخ ایجاد شود. در حالی که لوسمی یا لوکمیا (به انگلیسی: Leukemia یا Leukaemia) به معنی تولید غیر قابل کنترل گویچه های سفید بر اثر موتاسیون های سرطانی یک سلول میلوژن یا لنفوژن بوجود می آید که معمولا توسط افزایش بسیار زیاد تعداد گویچه های سفید غیر طبیعی در گردش خون مشخص می گردد.
در ادامه به بررسی انواع آنمی و لوسمی میپردازیم و انواع آن را ذکر می نماییم.
آنمی ناشی از دفع خون:
بدن بعد از یک خونریزی شدید، پلاسما را ظرف یک تا سه روز تجدید می کند، اما این امر موجب کاهش غلظت گویچه های سرخ می شود. هر گاه خونریزی دیگری حادث نشود، غلظت گویچه های سرخ در ظرف سه تا چهار هفته به حد طبیعی باز می گردد.
در خونریزی مزمن، شخص غالبا نمی تواند آهن را به مقدار کافی از روده جذب کند تا هموگلوبین را به همان سرعتی که از بدن دفع می شود، مجددا تشکیل دهد. بنابراین، گویچه های سرخ غالبا به تعداد بسیار کم و با هموگلوبین بسیار اندک در داخلشان تولید می شوند و آنمی میکروسیتی هیپوکروم را ایجاد می کنند.
آنمی آپلاستیک:
آپلازی مغز استخوان به معنی آن است که مغز استخوان فاقد عمل طبیعی خود است. به عنوان مثال، شخصی که در معرض تشعشع گاما از یک انفجار هسته ای قرار گیرد، ممکن است دچار تخریب کامل مغز استخوان و متعاقب آن در ظرف چند هفته مبتلا به آنمی کشنده شود. به همین ترتیب درمان بیش از حد با اشعۀ ایکس، بعضی مواد شیمیائی صنعتی و حتی داروهائی که شخص ممکن است نسبت به آنها حساس باشد، می توانند همین اثر را داشته باشند.
آنمی مگالوبلاستی:
فقدان ویتامین ۱۲ B و اسید فولیک و فاکتور داخلی معده می توانند منجر به تولید مثل بسیار آهستۀ اریتروبلاست ها شوند که در نتیجه آن این سلول ها بسیار بزرگ شده و شکل های غیر عادی پیدا می کنند و مگالوبلاست نامیده می شوند. به این ترتیب، آتروفی مخاط معده که مثلا در آنمی پرنیسیوز یا در فقدان معده در نتیجۀ برداشت کامل آن با عمل جراحی ایجاد می شود، می تواند منجر به آنمی مگالوبلاستی گردد. همچنین، بیماران مبتلا به اسپروی روده SPRUE که در آن اسید فولیک، ویتامین ۱۲ B و سایر ترکیبات ویتامین B به خوبی جذب نمی شوند، غالبا دچار آنمی مگا لوبلاستی می گردند. چون اریتروبلاست ها نمی توانند آنقدر به سرعت تکثیر یابند که تعداد کافی گویچه سرخ تولید کنند، گویچه هایی که تشکیل می شوند بزرگتر از طبیعی و به اشکال عجیب و غریب هستند و غشاء شکننده ای دارند. بنابراین این گویچه ها به آسانی پاره شده و شخص را دچار کمبود تعداد کافی گویچه سرخ می سازند.
آنمی همولیتیک:
بسیاری ناهنجاری های مختلف گویچه های سرخ که بیشترشان ارثی هستند، گویچه های سرخ را فوق العاده شکننده می سازند، بطوریکه گویچه ها هنگام عبور از مویرگ ها و بخصوص هنگام عبور از طحال به آسانی پاره می شوند. بنابراین با وجودیکه تعداد گویچه های سرخ تولید شده کاملا طبیعی یا حتی در بعضی از بیماریهای همولیتیک بیش از حد طبیعی است. دوران زندگی گویچه سرخ آنقدر کوتاه است که منجر به آنمی شدید می گردد.
بعضی از انواع آنمی همولیتیک عبارتند از:
دراسفروسیتوز ارثی:
گویچه های سرخ بسیار کوچک بوده و به جای اینکه به شکل مقعر الطرفین باشند کروی هستند. این گویچه ها نمی توانند فشرده شوند، زیرا فاقد ساختمان کیسه ای شکل هستند. بنابراین هنگام عبور از مویرگ های کوچک حتی با یک فشار مختصر به آسانی پاره می شوند.
در آنمی داسی شکل که حدود ۳/۰ درصد سیاه پوستان غرب افریقا و آمریکا وجود دارد، گویچه ها محتوی یک نوع غیر طبیعی هموگلوبین موسوم به هموگلوبین S هستند که به علت ترکیب غیر طبیعی زنجیره های بتای هموگلوبین، ایجاد می شود. هنگامی که این هموگلوبین در معرض فشارهای کم اکسیژن قرار می گیرد، به صورت بلورهای درازی در داخل گویچه سرخ رسوب می کند. این بلورها گویچه را طویل کرده و به جای نمای یک دیسک مقعر الطرفین یک ظاهر داسی شکل به آن می دهند. هموگلوبین رسوب کرده، به غشاء گویچه نیز آسیب می رساند، بطوریکه گویچه ها فوق العاده شکننده شده و منجر به آنمی شدید می گردند. فشار پایین اکسیژن در بافت ها موجب داسی شدن گویچه ها می شود که به نوبه خود مانعی در برابر گردش خون در بافت ها ایجاد می کند و فشار اکسیژن را پایین می آورد.
تالاسمی یا آنمی کولی یا آنمی مدیترانه ای:
گویچه ها نمی توانند مقدار کافی زنجیره های پلی پپتیدی آلفا و بتای مورد نیاز برای تشکیل هموگلوبین را سنتز کنند، بنابراین سنتز هموگلوبین شدیدا تضعیف می شود. سیستم خونساز با تولید تعداد عظیمی گویچه های سرخ، اما با محتوی هموگلوبین اندک و نیز گویچه هایی کوچک با غشاء شکننده جواب می دهد، زیرا هموگلوبین موجود بصورت بلورهای سخت رسوب می کند. در اینجا نیز گویچه ها هنگام عبور از بافت ها به آسانی پاره می شوند و بسیاری از آنها حتی قبل از ترک مغز استخوان منهدم می گردند.
در اریتروبلاستوز جنینی، گویچه های سرخ RH مثبت جنین مورد حمله آنتی کورهای مادر RH منفی قرار می گیرند. این آنتی کورها گویچه ها را شکننده کرده و موجب می شوند که نوزاد با آنمی شدید به دنیا آید. گاهی همولیز بر اثر واکنش های انتقال خون (ترانسفوزیون)، مالاریا، واکنش نسبت به بعضی داروها و به صورت یک روند خود ایمنی بوجود می آید.
اثرات آنمی بر روی سیستم گردش خون:
ویسکوزیته خون تقریبا بستگی کامل به غلظت گویچه های سرخ خون دارد. ویسکوزیته خون تقریبا سه برابر ویسکوزیته آب است و در آنمی شدید ویسکوزیته خون ممکن است به ۵/۱ برابر ویسکوزیته آب کاهش یابد. کاهش شدید ویسکوزیته، مقاومت در برابر جریان خون را در رگ های محیطی کاهش می دهد و لذا مقدار بسیار بیشتری خون نسبت به حال طبیعی به قلب باز می گردد.
هیپوکسی ناشی از کاهش انتقال اکسیژن توسط خون موجب می شود که رگ های بافتی گشاد شوند و اجازه دهند که خون بیشتری به طرف قلب باز گردد و برون ده قلبی را باز هم بیشتر افزایش دهد. به این ترتیب یکی از اثرات عمده آنمی، افزایش شدید بار قلب است.
افزایش برون ده قلب در آنمی بسیاری از علائم آنمی را خنثی می سازد، زیرا اگر چه یک مقدار معین خون فقط مقدار بسیار کمی اکسیژن حمل می کند، سرعت جریان خون ممکن است تا آن حد افزایش یابد که تقریبا مقادیر طبیعی اکسیژن به بافت ها برسند. اما هنگامی که این شخص شروع به انجام فعالیت عضلانی کند، قلب او قادر به بیرون راندن خون بیشتر از آنچه قبلا خارج می کرد نخواهد بود. در نتیجه هنگام فعالیت عضلانی که نیاز بافت ها به اکسیژن را فوق العاده افزایش می دهد، هیپوکسی فوق العاده شدید بافتی به وجود آمده و غالبا نارسایی قلبی حاد بوجود می آید.
پلی سیتمی
پلی سیتمی ثانویه:
هر گاه بافت ها به علت کم بودن شدید اکسیژن در هوا یا به علت حمل نشدن اکسیژن به بافت ها، مثلا بر اثر نارسایی قلبی، دچار هیپوکسی شوند، اندام های خونساز بطور اتوماتیک مقادیر زیادی گویچه های سرخ تولید می کنند. این حالت موسوم به پلی سیتمی ثانویه بوده و تعداد گویچه های سرخ به طور شایع تا ۶ تا ۸ میلیون در هر میلیمتر مکعب بالا می رود.
یک نوع بسیار شایع پلی سیتمی ثانویه موسوم به پلی سیتمی فیزیولوژیک، در افراد بومی که در ارتفاعات ۴۲۰۰ تا ۵۱۰۰ متری زندگی می کنند حادث می شود. تعداد گویچه های سرخ عموما ۶ تا ۸ میلیون در میلیمتر مکعب بوده و این امر با زیاد شدن قدرت این افراد برای انجام کارهای شدید مداوم حتی در این هوای رقیق همراه است.
پلی سیتمی حقیقی (اریترمی)
علاوه بر افرادی که پلی سیتمی فیزیولوژیک دارند، افراد دیگری نیز وجود دارند که دچار حالتی موسوم به پلی سیتمی حقیقی هستند و در آنها ممکن است تعداد گویچه های سرخ به ۷ تا ۸ میلیون در میلیمتر مکعب و هماتوکریت به ۶۰ تا ۷۰ درصد برسد. پلی سیتمی حقیقی یک بیماری توموری اندام هایی اندام هایی است که گویچه های خون را تولید می کنند. همانطور که یک تومور پستان موجب تولید بیش از حد یک نوع خاص از سلول های پستانی می شود، پلی سیتمی حقیقی نیز موجب تولید بیش از حد گویچه های سرخ می گردد. این بیماری معمولا موجب تولید بیش ازحد گویچه های سفید و پلاکت ها نیز می گردد.
در پلی سیتمی حقیقی نه فقط هماتوکریت بلکه همچنین حجم کل خون نیز گاهی تا دو برابر طبیعی افزایش می یابد. در نتیجه سراسر سیستم رگی فوق العاده مملو از خون می شود. علاوه بر آن مویرگ های زیادی به وسیله خون غلیظ بسته می شوند، زیرا ویسکوزیته خون در پلی سیتمی حقیقی گاهی از مقدار طبیعی که سه برابر ویسکوزیته آب است، به ۱۰ برابر ویسکوزیته آب افزایش می یابد.
اثرات پلی سیتمی بر روی سیستم گردش خون
به علت افزایش شدید ویسکوزیته در پلی سیتمی، جریان خون در رگ ها فوق العاده کند است. افزایش ویسکوزیته تمایل دارد که میزان بازگشت وریدی به قلب را کاهش دهد. از طرف دیگر، حجم خون در پلی سیتمی فوق العاده افزایش می یابد و تمایل دارد که بازگشت وریدی را زیاد کند. عملا برون ده قلبی در پلی سیتمی از مقدار طبیعی زیاد به دور نیست، زیرا این دو عامل یکدیگر را کم و بیش خنثی می کنند.
فشار خون شریانی در بیشتر افراد مبتلا به پلی سیتمی طبیعی است، اگرچه تقریبا در یک سوم این بیماران فشار شریانی بالاتر از طبیعی است. این بدان معنی است که مکانیسم های تنظیم کننده فشار خون می توانند از اثر ویسکوزیته خون که تمایل دارد مقاومت محیطی را افزایش داده و از این راه فشار شریانی را بالا ببرد، جلوگیری کنند. با این وجود، بعد از یک حد معین، این تنظیم ها از کار می افتند.
رنگ پوست تا حد زیادی بستگی به مقدار خون موجود در شبکه وریدی زیر جلدی دارد. در پلی سیتمی حقیقی مقدار خون در این شبکه فوق العاده افزایش می یابد. علاوه بر آن به علت اینکه خون قبل از ورود به شبکه وریدی به کندی از میان مویرگ های پوست عبور می کند، نسبت درصد بیشتری از هموگلوبین نسبت به حال طبیعی، قبل از ورود به شبکه وریدی احیاء می شود. رنگ آبی این هموگلوبین احیاء شده رنگ قرمز اکسی هموگلوبین را می پوشاند. بنابراین شخص مبتلا به پلی سیتمی حقیقی معمولا یک قیافه گلگون دارد، اما ممکن است گاهی پوستش آبی فام (سیانوزی) شود. در پلی سیتمی ثانوی، سیانوز تقریبا همیشه آشکار است، زیرا هیپوکسی علت عادی این نوع پلی سیتمی را تشکیل می دهد.
لوسمی ها به تولید غیر قابل کنترل گویچه های سفید بر اثر موتاسیون های سرطانی یک سلول میلوژن یا لنفوژن بوجود می آید که معمولا توسط افزایش بسیار زیاد تعداد گویچه های سفید غیر طبیعی در گردش خون مشخص می گردد.
انواع لوسمی:
لوسمی های میلوژن و لوسمی های لنفوژن
لوسمی های لنفوژن توسط تولید سرطانی سلولهای لنفوئید ایجاد می شوند که ابتدا از یک غده لنفاوی یا یک بافت لنفاوی دیگر شروع شده و سپس به سایر نقاط بدن گسترش می یابد.
لوسمی میلوژن توسط تولید سرطانی سلول های میلوژن جوان در مغز استخوان شروع شده و سپس درسراسر بدن گسترش می یابد، بطوریکه گویچه های سفید در بسیاری از اندام های خارج از مغز استخوان نیز تولید می گردند.
در لوسمی میلوژن، روند سرطانی گاهی سلول های نسبتا تفکیک شده ای تولید می کند و منجر به ایجاد لوسمی نوتروفیلیک، لوسمی ائوزینوفیلیک، لوسمی بازوفیلیک، یا لوسمی مونوسیتیک می گردد. اما غالبا سلول های لوسمی شکل های غیر عادی داشته و تفکیک نشده هستند و شباهتی با هیچ یک از گویچه های سفید طبیعی خون ندارند. معمولا هر چه سلول ها از نوع تفکیک نشده باشند، لوسمی حادتر است و به کرات در ظرف چند ماه به مرگ می انجامد، اما در صورتی که سلولها تفکیک بیشتری پیدا کرده باشند این روند می تواند بسیار مزمن بوده و گاهی به آهستگی در طی ده تا بیست سال برقرار شود.
سلول های لوسمیک، به ویژه سلول های بسیار تفکیک نشده، غالبا فاقد عمل هستند بطوریکه نمی توانند حفاظت معمولی را که مربوط به گویچه های سفید خون است، تامین کنند.
اثرات لوسمی بر بدن
نخستین اثر لوسمی، رشد متاستاتیک سلول های لوسمی در محل های غیر طبیعی بدن است. سلول های لوسمی مغز استخوان ممکن است آنقدر زیاد تکثیر یابند که به بافت استخوانی اطراف حمله کرده و موجب درد و سرانجام شکستگی استخوان شوند. تقریبا تمام لوسمی ها صرف نظر از اینکه منشاء لوسمی در مغز استخوان یا در غده های لنفاوی باشد، به طحال، کبد و سایر مناطق پر رگ بدن گسترش می یابند. در هر یک از این مناطق، سلولهایی که به سرعت تکثیر می یابند به بافت های اطراف حمله کرده و عناصر متابولیک این بافت ها را مورد استفاده قرار می دهند و در نتیجه موجب تخریب بافت ها می شوند.
اثرات بسیار شایع لوسمی ها عبارتند از
پیدایش عفونت ها، آنمی شدید و تمایل به خونریزی به علت ترومبوسیتوپنی (فقدان پلاکت ها). این اثرات بطور عمده ناشی از قرار گرفتن سلول های لوسمی به جای مغز استخوان طبیعی هستند.
سرانجام شاید مهمترین اثر لوسمی بر روی بدن، استفاده بیش از حد ازمواد متابولیک توسط سلول های سرطانی در حال رشد است. بافت های لوسمی چنان به سرعت سلول های جدید تولید می کنند که فشار زیادی بر روی مایعات بدن برای دریافت مواد غذائی، مخصوصا اسیدهای آمینه و ویتامین ها، وارد می سازند. در نتیجه، انرژی بیمار به مقدار زیادی تحلیل می روند و استفاده بیش از حد از اسید آمینه موجب تخریب شدید بافت های پروتئینی طبیعی بدن می شود. به این ترتیب، درحالیکه بافت های لوسمی رشد می کنند، بافت های دیگر بدن تحلیل می روند. آشکار است که بعد از آن که بی غذائی متابولیک به اندازه کافی ادامه یافت، به تنهائی برای ایجاد مرگ، کافی است.











