آزمایشات بارداری (3)
به دنیا آوردن نوزاد سالم آروزی همه ی مادران است. تا حدود دو دهه پیش تر امکان تشخیص ناهنجاری های جنینی در دوران بارداری به راحتی محیّا نبود و جز در موارد خاص و آن هم در مراکزی به خصوص، امکان ارزیابی وضعیت سلامت جنین وجود نداشت. خوشبختانه به برکت پیشرفت روش های تشخیص پزشکی، آزمایشگاهی و تصویربرداری این امکان در بسیاری از مراکز پزشکی فراهم آمده است؛ به نحوی که با دقت و حساسیت بسیار بالایی میتوان در دوران جنینی بسیارزی از ناهنجاری های کروموزومی را تشخیص داد. این بررسی ها در اصطلاح آزمایش غربالگری نامیده میشود. آزمایش های غربالگری برای تشخیص زودرس برخی ناهنجاری های کروموزومی مورد استفاده قرار میگیرند که از جمله مهم ترین و شایع ترین آن ها میتوان به سندرم داون که در گذشته مونگولیسم نامیده می شد، اشاره نمود. در این نوشتار با اهمیت غربالگری سندرم داون و انجام تست های غربالگری و ترکیبی آشنا خواهند شد.
تست های غربالگری چیست؟
این تسهتای تشخیصی فقط احتمال وجود یک بیماری یا بیماریها را مطرح می کنند و دلیل حتمی بر داشتن بیماری نیستند. تفسیر این تستها بعهده پزشک است و نباید استرس بی مورد به خانم باردار وارد کرد. در اوایل دهه ۱۹۸۰ دانشمندان پی بردند با اندازه گیری میزان هورمونی بنام پروتئین جنینی آلفا (Alpha Feto Protein, AFP) در خون مادر، می توانند وجود یک عده بیماریها را در جنین حدس بزنند که اسم آن ریسک NTD است. بعدها برای افزایش دقت، اندازه گیری هورمون گونادوتروپین جفتی انسانی (Human Chorionic Gonadotropin, HCG) به AFP اضافه شد و چون دو عدد هورمون اندازه گیری می شد به آن دابل مارکر (Double Marker) گفته شد. سپس پس از گذشت مدتی دانشمندان متوجه شدند که اگر میزان هورمون سومی بنام استریول غیر مزدوج (Unconjugated Estriol, uE3) همزمان با دو هورمون قبلی اندازه گیری شود بیماریهای بیشتر با دقت بیشتری حدس زده می شوند و اسم آنرا تریپل مارکر (Triple Marker) گذاشتند. در سالهای اخیر با پیشرفت علم، اندازه گیری هورمون چهارمی بنام اینهیبین آ (Inhibin A) نیز به سه هورمون قبلی اضافه شد که مجموعا چهار هورمون را تشکیل می دادند و این تست را اصطلاحا کواد مارکر (Quad Marker) نامیدند.
هریک از تسهتای ریسک NTD، دو گانه، سه گانه و چهارگانه در موعد زمانی خاص اندازه گیری شود، حساسیت اختصاصی و طرز تفسیر اختصاصی دارند.
این تست ها باید توسط پزشک زنان تجویز شود و سپس به آزمایشگاه مراجعه فرمایید.
ریسک NTD
همانطور که گفته شد اندازه گیری میزان هورمونی بنام پروتئین جنینی آلفا (Alpha Feto Protein, AFP) در خون مادر، می توانند وجود یک عده بیماریها را در جنین تخمین زده شود که اسم آن ریسک NTD است.
روش انجام آزمایش ریسک NTD
این تست در هفته 15 تا 18 توسط پزشک زنان برای مادر باردار درخواست میشود. در انجام این آزمایش، مادر میبایست به همراه سونوگرافی به آزمایشگاه مراجعه نماید و فرم مخصوص به این آزمایش را پر نمایید و سپس مقداری خون از مادر گرفته میشود.
پس اندازه گیری مقدار AFP خون، عدد آزمایش به همراه موارد ذکر شده در سونوگرافی و فرم شرح حال بیمار وارد نرم افزار شده و در نهایت به صورت یک نتیجه و نمودار چاپ میشود.
تفسیر آزمایش NTD
نتیجه ی آزمایش به صورت قطعی به ما جواد مثبت یا منفی نمی دهند بلکه بر اساس نتایج به دست آمده میتوان حاملگی را به حاملگی های پر خطر و کم خطر از نظر ریسک تولد نوزاد مبتلا به ناهنجاری های جنینی دسته بندی کرد. در ادامه مطب به شرح کامل بارداری های پر خطر و کم خطر و راه حل آن پرداخته شده.
آزمایش دبل مارکر (Double Marker)
آزمایش شامل اندازه گیری:
هورمون HCG Free β
ماده PAPP-A
روش انجام تست دبل مارکر (Double Marker)
این تست توسط پزشک زنان برای مادر باردار درخواست میشود. این تست را میتوان در هفته های 10 تا 13 بارداری انجام داد ولی بهترین زمان انجام آن هفته 11 بارداری است. در انجام این آزمایش، مادر میبایست به همراه آخرین سونوگرافی به آزمایشگاه مراجعه نماید و فرم مخصوص به این آزمایش را پر نمایید و سپس مقداری خون از مادر گرفته میشود.
پس از انجام آزمایش، عددهای آزمایش به همراه موارد ذکر شده در سونوگرافی و فرم شرح حال بیمار وارد نرم افزار شده و در نهایت به صورت یک نتیجه و نمودار چاپ میشود.
تفسیر آزمایش دبل مارکر (Double Marker)
نتیجه ی آزمایش به صورت قطعی به ما جواد مثبت یا منفی نمی دهند بلکه بر اساس نتایج به دست آمده میتوان حاملگی را به حاملگی های پر خطر و کم خطر از نظر ریسک تولد نوزاد مبتلا به ناهنجاری های جنینی دسته بندی کرد. در ادامه مطب به شرح کامل بارداری های پر خطر و کم خطر و راه حل آن پرداخته شده.
آزمایش تریپل مارکر (Triple Marker)
آزمایش شامل اندازه گیری:
Alpha Feto Protein, AFP
هورمون HCG Free β
استریول غیر مزدوج (Unconjugated Estriol, uE3)
روش انجام تست تریپل مارکر (Triple Marker)
این تست توسط پزشک زنان برای مادر باردار درخواست میشوn. در انجام این آزمایش، مادر میبایست به همراه آخرین سونوگرافی به آزمایشگاه مراجعه نماید و فرم مخصوص به این آزمایش را پر نمایید و سپس مقداری خون از مادر گرفته میشود.
پس از انجام آزمایش، عددهای آزمایش به همراه موارد ذکر شده در سونوگرافی و فرم شرح حال بیمار وارد نرم افزار شده و در نهایت به صورت یک نتیجه و نمودار چاپ میشود.
تفسیر آزمایش تریپل مارکر (Triple Marker)
نتیجه ی آزمایش به صورت قطعی به ما جواد مثبت یا منفی نمی دهند بلکه بر اساس نتایج به دست آمده میتوان حاملگی را به حاملگی های پر خطر و کم خطر از نظر ریسک تولد نوزاد مبتلا به ناهنجاری های جنینی دسته بندی کرد. در ادامه مطب به شرح کامل بارداری های پر خطر و کم خطر و راه حل آن پرداخته شده.
آزمایش های چهارگانه (کوآدراپل یا کواد مارکر Quad Marker)
آزمایش های چهارگانه شامل اندازه گیری چهار ماده ی مختلف در نمونه ی خون مادر است. این مواد عبارتند از: هورمون کامل بتا-HCG، اینهیبین A، هورمون استریول غیر کونژوگه و ماده ی آلفافیتوپروتئین، آزمایش های چهارگانه (کوآدراپل) را میتوان بین هفته 15 تا 22 بارداری انجام داد ولی بهترین و دقیق ترین زمان انجام آن بین هفته های 16 تا 18 حاملگی است.
در خون مادر به همراه انجام سونوگرافی است. انجام این نوع سونوگرافی، نیاز به تجربه ی خاصی نیاز دارد زیرا در این سونوگرافی اندازه گیری ضخامت چین پشت گردنی جنین که به اختصار NT نامیده میشود مورد نظر است.
پس از انجام آزمایش، عددهای آزمایش به همراه موارد ذکر شده در سونوگرافی و فرم شرح حال بیمار وارد نرم افزار شده و در نهایت به صورت یک نتیجه و نمودار چاپ میشود.
تفسیر آزمایش چهارگانه (کوآدراپل یا کواد مارکر)
نتیجه ی آزمایش به صورت قطعی به ما جواد مثبت یا منفی نمی دهند بلکه بر اساس نتایج به دست آمده میتوان حاملگی را به حاملگی های پر خطر و کم خطر از نظر ریسک تولد نوزاد مبتلا به ناهنجاری های جنینی دسته بندی کرد.
کاربرد آزمایش های غربالگری
این بررسی ها دو کاربرد مهم دارند:
1 تشخیص زودرس سندرم داون
2 تشخیص زودرس نقایص لوله عصبی
سندرم داون
بدن انسان از میلیون ها سلول تشکیل شده است. همه ی این سلول ها دارای هسته ای هستند که نقش مرکز فرماندهی را بر عهده دارد. هسته ی هر سلول انسانی دارای 46 رشته (23 جفت رشته دو به دو مشابه) میباشد که آن کروموزوم میگویند.
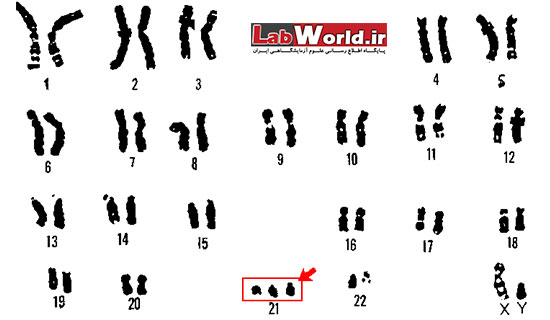
هرگاه تعداد این کروموزوم ها به هم بخورد یا بخشی از آن ها دستخوش تخریب یا تعییر شود، ناهنجاری هایی در جنین بروز خواهد کرد. در سندرم داون یک کروموزوم شماره 21 اضافه نسبت به حالت طبیعی وجود دارد، یعنی در هسته ی سلول سه عدد کروموزوم 21 وجود دارد. ارث در بروز این ناهنجاری ژنتیکی نقشی ندارد و معمولا مبتلایان در خانواده هایی به دنیا میآیند که سابقه ی خاصی از این بیماری در آن ها دیده نمی شود. آمارها نشان میدهد که از هر 500 تولد زنده یکی با سندرم داون به دنیا میآید.
زندگی مبتلایان به این ناهنجاری ژنتیکی خیلی کوتاه نیست و نیمی از مبتلایان به سندرم داون حتی تا سن 60 سالگی نیز عمر میکنند.
مبتلایان به سندرم داون علائم مختلفی دارند. مهم ترین علامت در این بچه ها، ناتوانی ذهنی است که در کنار مشکلات قلبی، اختلالات بینایی و شنوایی، رشد، وضعیت ظاهری و اندام ها به چشم می خورد. برای تشخیص زود رس این سندرم بهتر است که از تست های غربالگری استفاده کنیم.

سن مادر و خطر بروز سندرم داون
احتمال تولد نوزاد مبتلا به سندرم داون در هیچ بارداری صفر نیست، اما خطر وقوع این نوع تولد با بالارفتن سن مادر افزایش مییابد و به همین خاطر است که از سن مادر به عنوان یکی از عوامل مهم در محاسبه ی خطر ابتلا به سندرم داون استفاده میشود. بنابراین اگر نتایج آزمایش های چهارگانه دو مادر که یکی جوان تر است یکسان باشد، خطر تولد نوزاد مبتلا به سندرم داون در مادری که سن بیشتری دارد بالاتر خواهد بود.
خطر به دنیا آوردن کودک مبتلا به تری زومی 21 (سندرم داون) در زنان بالای 35 سال بیشترین مقدار را به خود اختصاص میدهد. باید توجه داشت که اگرچه خطر به دنیا آوردن نوزاد مبتلا به سندرم داون در مادران جوان کمتر است اما چون بیشتر تولد ها مربوط به زنان جوان است، نیمی از نوزادان دچار سندرم داون فرزند مادران جوانتر هستند. بنابراین تمام زنان باردار باید در سه ماهه ی دوم حاملگی با آزمایش خون مادر که به آن آزمایش چهارگانه (کوآدراپل) میگویند تحت بررسی و غربالگری قرار گیرند. با انجام تست کوآدراپل میتوان 80% جنین های مبتلا به سندرم داون را تشخیص داد. به علاوه همراه نمودن سونوگرافی (جهت تعیین ضخامت چین گردنی و تیغه ی بینی جنین ) با آزمایش میتوان دقت تشخیص سندرم داون را تا 95% افزایش داد.
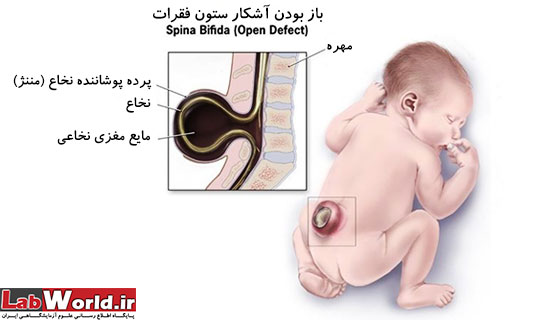
نقایص لوله عصبی
منظور از نقص لوله عصبی، ناهنجاری های تکاملی در مغر و همچنین نخاع و ستون مهره هاست. وقتی که نقایص لوله عصبی به صورت ناهنجاری در تشکیل مغز و جمجمه بروز میکند به آن آنانسفالی (Anencephaly) می گوییم. نوزادان دچار این ناهنجاری یا در دوره ی جنینی و یا طی مدت کوتاهی پس از تولد می میرند. ناهنجاری در تشکیل لوله عصبی نخاعی که گاهی با شکاف ستون مهره ها همراه است، موجب اشکال در عملکرد سیستم عصبی در بخش های پایینی بدن میشود. مبتلایان به این اختلالات ممکن است از ضعف بدن و فلج اندام های تحتانی، بی اختیاری ادرار و یا مدفوع رنج ببرند.
با انجام آزمایش های غربالگری زیادی از این موارد را میتوان پیش از زمان زایمان تشخیص داد.
دقت تشخیص تست های غربالگری
همان گونه که پیش تر گفتیم این تست ها در گروه آزمایش های غربالگری قرار دارند و مانند همه ی آزمون های غربالگری دیگر امکان تشخیص صد در صد ناهنجاری ها را ندارند.
درصد تشخیص این تست ها
تقریباً در تمام موارد ابتلا به آنانسفالی (Anencephaly) را تشخیص میدهند.
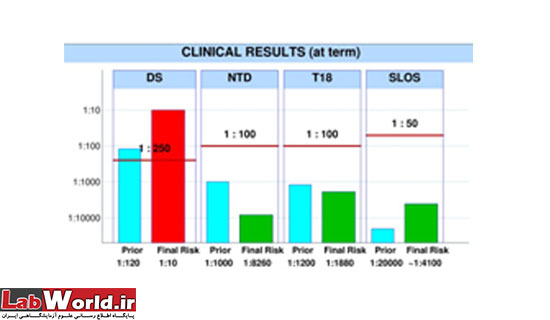
8-9 مورد از 10 مورد جنین مبتلا به سندرم داون را مشخص میکنند.
8 مورد از 10 مورد جنین مبتلا به اختلال لوله عصبی را مشخص مینمایند.
معنای این جمله این است که:
تست های غربالگری کوآدراپل و ترکیبی قادر به تشخیص 100% ناهنجاری های جنینی در دوران بارداری نیستند.
تفسیر تست های غربالگری
نتیجه ی آزمایش های غربالگری به صورت قطعی به ما جواد مثبت یا منفی نمی دهند بلکه بر اساس نتایج به دست آمده میتوان حاملگی را به حاملگی های پر خطر و کم خطر از نظر ریسک تولد نوزاد مبتلا به ناهنجاری های جنینی دسته بندی کرد.
1 گروه پر خطر
وقتی نتیجه ی آزمایش های غربالگری از نظر سندرم داون مثبت تلقی میشود که خطر تولد در نوزاد مبتلا به سندرم داون بیشتر از 1 مورد در 250 تولد باشد. در این صورت است که جنین در خطر بالای ابتلا به سندرم داون قرار دارد. وقتی مادر بارداری در بررسی های انجام شده در این گروه قرار گیرد باید تحت بررسی های بیشتر و پیشرفته تر قرار گیرد. از جمله ی این روش ها میتوان به نمونه برداری از پرزهای جفتی (CVS) یا کشیدن مایع از کیسه ی جنینی (آمنیوسنتز) اشاره نمود.
 قابل توجه مادران ارجمند: توجه داشته باشید که هنگامی که نتیجه ی تست های غربالگری از نظر ناهنجاری های جنینی مثبت است معنای آن تنها این است که احتمال تولد نوزاد مبتلا به سندوم داون بیشتر است و این مسئله به معنای ابتلای قطعی به این ناهنجاری ها نیست.
قابل توجه مادران ارجمند: توجه داشته باشید که هنگامی که نتیجه ی تست های غربالگری از نظر ناهنجاری های جنینی مثبت است معنای آن تنها این است که احتمال تولد نوزاد مبتلا به سندوم داون بیشتر است و این مسئله به معنای ابتلای قطعی به این ناهنجاری ها نیست.
2 گروه کم خطر
اگر خطر ابتلا به سندرم داون بر اساس تست های چهارگانه (کوآدراپل) کمتر از 1 به 250 بوده و سطح آلفافیتوپروتئین (AFP) نیز کمتر از 2.5 برابر سطح طبیعی باشد، نتیجه ی غربالگری منفی گزارش میشود و در این صورت نیازی به انجام بررسی های تشخیصی پیشرفته تر و بیشتر نیست.
نقش تست های غربالگری در تشخیص ناهنجاری های دیگر
این تست ها علاوه بر سندرم داون و اختلالات لوله عصبی امکان تشخیص مواردی از قبیل سندرم ادوارد (که در آن 3 نسخه از کروموزوم 18 وجود دارد) را نیز دارند.
سندرم ادوارد (تری زومی 18) نادر تر از سندرم داون است و معمولا ناهنجاری کشنده ای به حساب می آید. تست کوآدراپل میتواند 60 درصد از موارد جنین های مبتلا به سندرم ادوارد را نیز مشخص کند.
آزمایش های تشخیص ناهنجاری های جنینی
تست های چهارگانه (کوآدراپل) و ترکیبی در گروه آزمایش های غربالگری جای میگیرند اما تست های تشخیصی آزمایش هایی هستند که به صورت قطعی میتوانند وجود یا عدم وجود سندرم داون یا نقایص لوله های عصبی را مشخص نمایند. این تست ها به دلایل متعدد هنگامی انجام میشوند که نتیجه ی تست های غربالگری مثبت بوده و بیمار در گروه بیماران پر خطر جای گیرد. از جمله ی این تست های تشخیصی میتوان به نمونه برداری از پرزهای جنینی (CVS) و یا کشیدن و بررسی مایع کیسه جنین (آمنیوسنتز) اشاره نمود. در ادامه به اختصار به این دو مورد می پردازیم.
نمونه برداری از پرز های جنینی (CVS)
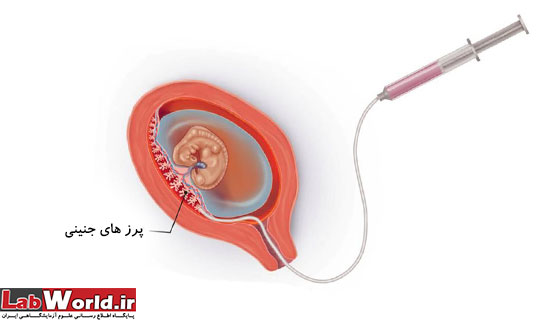
CVS که در اوایل بارداری و حوالی هفته ی یازدهم انجام گرفته و انجام آن نیز چند دقیقه بیشتر به صول نمی انجامد، به معنای نمونه گیری از بافت جفت است که از طریق وارد نمودن سوزن به دیواره ی شکمی و با بی حسی موضعی انجام میشود؛ این سوزن از طریق سونوگرافی هدایت میگردد. پس از نمونه گیری از طریق CVS، از تکنیک واکنش زنجیره ای پلیمراز فلوئورسانس (QF-PCR) جهت تشخیص سندرم داون استفاده میشود تا بدین وسیله تشخیص سریع تر صورت پذیرفته و نتیجه در طی 48 ساعت پس از انجام (CVS) ارائه گردد. این تکنیک همچنین قادر به تعیین تری زومی های 18 و 13 و ناهنجاری های کروموزوم های جنسی (کروموزوم ایکس X و وای Y) است.
در یک مورد از صد مورد انکان دارد که تشخیص قطعی به وسیله CVS حاصل نشود که در این صورت باید مبادرت به انجام آمنیوسنتز نمود.
آمنیوسنتز
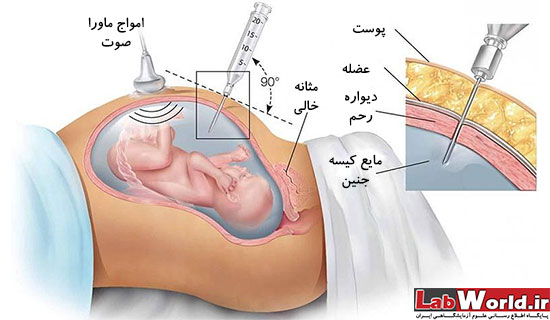
آمنیوسنتز در حوالی هفته ی 16 بارداری انجام شده، شامل جمع آوری حجم کمی از مایع حاوی سلول های جنینی است و مشابه CVS از تکنیک QF-PCR برای تشخیص سندرم داون، تری زومی 18 و 13 و نیز گاهی اوقات ناهنجاری های کروموزوم جنسی استفاده میشود. در بعضی موارد میتوان آزمایش ها را بر روی تمام کروموزوم انجام داد. در این مورد نتایج طی 2 هفته آماده خواهند شد.
برای شما مادر عزیز و کودک دلبندتان آرزوی تندرستی و شادابی داریم.
منابع
http://www.mayomedicallaboratories.com/test-catalog/Overview/60698
Malone FD, Canick JA, Ball RH, et al: First-trimester or second-trimester screening, or both, for Down’s syndrome. N Engl J Med 2005;353:2001-2011(http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3111043)
Wald NJ, Densem JW, Smith D, Klee GG: Four marker serum screening for Down's syndrome. Prenat Diagn 1994;14:707-716.
(http://www.ncbi.nlm.nih.gov/pubmed/7527537)
- غربالگری
- نوبت اول
- نوبت دوم
- ریسک NTD
- سندروم
- داون
- ادوارد
- مونگول
- مونگولیسم
- آزمایش بارداری
- ناهنجاری جنینی
- ناهنجاری کروموزومی
- دبل مارکر
- تریپل مارکر
- کوآد مارکر
- آزمایش ترکیبی
- کوآدراپل
- آزمایش چهارگانه
- آزمایش سه گانه
- آزمایش دوگانه
- باردار
- سن مادر
- Double Marker
- Triple Marker
- Quad Marker
- NTD Risk
- Unconjugated Estriol
- uE3
- Alpha Feto Protein
- AFP
- Human Chorionic Gonadotropin
- HCG
- Inhibin A
- HCG Free β
- PAPPA
- free beta HCG
- تری زومی 21
- تری زومی 18
- trisomy 21
- trisomy 18
- آنانسفالی
- Anencephaly
- آمنیوسنتز
- پرزهای جفتی
- CVS
- amniocentesis
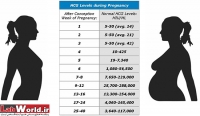
پروتئینی است كه در جنین توسط كبد تولید شده و در مایع آمنیوتیك ترشح می شود. این ماده سپس از طریق جفت وارد گردش خون مادر می شود و به همین دلیل در خون مادر باردار می توان آن را اندازه گیری كرد. هدف از انجام این تست پی بردن به بعضی از اختلالات مادرزادی در جنین است.
زمان انجام تست حائز اهمیت است و میزان این ماده می تواند با سن بارداری و وزن شما مرتبط باشد. بهترین زمان انجام آن معمولا بین هفته 16 تا 18 حاملگی است اما از هفته 15 تا 20 هم قابل انجام است. برای این كار از ورید مادر خون گرفته شده و نمونه خون برای آنالیز به آزمایشگاه فرستاده می شود.
مقدار غیر طبیعی AFP در خون مادر ممكن است به دلیل بیماریهای زیر در جنین باشد :
- باز ماندن لوله عصبی( اسپاینا بیفیدا)
- سندرم داون
- اختلالات دیواره شكم
در مواردی كه دو قلوئی وجود دارد هم میزان این پروتئین افزایش می یابد زیرا به جای یك جنین ، دو جنین AFP تولید می كنند.
به دلیل وجود مواردی از مثبت كاذب (زمانی كه جنین سالم است و AFP به اشتباه بالا نشان داده شده است) در اكثریت موارد بعد از این تست، اقدامات تشخیصی بیشتر، مثل سونوگرافی یا آمنیوسنتز صورت می گیرد تا تشخیص تائید شود.
ادامه مطلب...گونادوتروپين جفتي (Human Chorionic Gonadotropin(HCG انساني در سال ۱۹۱۲ توسط آخنر كشف شد. اين هورمون موجب تداوم توليد پروژسترون در هفته هاي اول حاملگي ميگردد. hCG يك گروه ملكولي با ساختار مشابه است كه بوسيله آزمونhCG سرمي در آزمايشگاه و يا توسط آزمونهاي حاملگي كه در خانه بر روي ادرار انجام ميشود قابل شناسايي است.
هورمون HCG به اشكال متفاوتي وجود دارد: ملكول كامل آن ،شكل اصلي در سرم بوده و قطعه مركزي بتای آن (Bcf) شكل اصلي موجود در ادرار مي باشد.
اعمال هورمون HCG
هورمون HCG در دوران حاملگي چندين عمل مختلف را انجام مي دهد. اين اعمال شامل تحريك توليد پروژسترون بوسيله سلولهاي جسم زرد و برقراري جريان خون كافي جهت جفت و تداوم رشد و تمايز جفت و جنين در دوران حاملگي مي باشد.
اعمال هورمون HCG هيپرگليكوزيله
این هورمون موجب جايگزيني و رشد جفت در حاملگي مي گردد. اين هورمون همچنين سبب رشد و تهاجم بدخيمي هايي مانند نئوپلاسم هاي ترفوبلاستيك، مول مهاجم و كوريو كارسينوما مي گردد.
اعمال هورمون HCG هيپوفيزي
این هورمون در طي سيكل قاعدگي توليد شده و به عمل هورمون LH كمك مي كند. در دوران يائسگي يا در حوالي آن مقدار زيادي از هورمون HCG هيپوفيزي در سرم مشاهده شده كه توسط آزمونهاي آزمايشگاهي قابل اندازه گيري مي باشد. اما HCG توليد شده پس از يائسگي عمل شناخته شده اي ندارد.
علل مثبت شدن آزمايش HCG در زنان غير باردار
برخي از خانم ها با وجود مثبت بودن آزمايش BhCG ممكن است واقعاً باردار نباشند. عده اي از آنها در سنين باروري هستند اما در سونوگرافي آنها ساك حاملگي مشاهده نمي شود. برخي از آنها هم مطمئن هستند كه باردار نيستند زيرا در دوران يائسگي قرار دارند. امروزه آزمون BhCG يك آزمايش معمول به عنوان بخشي از بررسي هاي قبل از جراحي، عكسبرداري، بستري شدن در بيمارستان يا انجام روشهاي تهاجمي (عليرغم توجه به سن بيمار) مي باشد. چندين دليل اساسي وجود دارد كه چرا خانمي ممكن است آزمايش مثبت HCG داشته باشد ولي باردار نباشد.
۱- هورمون HCG هيپوفيزي
هورمون HCG هيپوفيزي به طور معمول و طبيعي و در مقادير بسيار كم در طي سيكل قاعدگي توليد مي شود. مقدار HCG هيپوفيزي در حدود ۱:۱۲۰ هورمون LH يا كمتر از IU/L 2 است اين نوع HCG فقط در طي سالهاي يائسگي توليد مي شود.
هنگاميكه زني يائسه مي گردد توليد استروژن و پروژسترون در او متوقف شده و آمنوره ميگردد. وقتي كه توليد استروژن كاهش يافت (در حوالي يائسگي) يا كاملا متوقف شد (در يائسگي) هورمون GnRH به طور قابل ملاحظه اي توليد LH ,FSH را توسط هيپوفيز تشديد نموده به همين دليل مقدار HCG هيپوفيزي از حالات قبلي بيشتر مي گردد. در دوران پيش از يائسگي و يا در يائسگي مقدار هورمون ممكن است IU/L 39-1 بوده كه قابل اندازه گيري با تمام روشها ي اندازه گيري HCG مي باشد LH هيپوفيزي۱۴۰-۴۰ IU/L و FSH هيپوفيزي هميشه بيشتر از IU/L 30 است.
افزايش مقدار HCG ممكن است به طور طبيعي در افرادي كه در دوران يائسگي قرار دارند و يا در افرادي كه تاريخچه برداشتن تخمدان يا اووفروكتومي يا سالپينگو اووفروكتومي دوطرفه (تخمدان و لوله هاي فالوپ برداشته ميشوند) را دارند، مشاهده مي شود. اين افزايش مقدار HCG كاملاً عادي طبيعي و بي ضرر است. شناسايي منشاء HCG هيپوفيزي جهت حذف ساير حالات احتمالي توليد HCG (سرطانها و بيماريهاي ترفوبلاستيك) بسيار مهم است.
۲- بيماريهاي تروفوبلاستيك خاموش
بيماريهاي تروفوبلاستيك خاموش يكي ديگر از علل معمول افزايش HCG در زنان غير باردار است. مول هيداتيفرم علت شايع سقط جنين است. بقاياي بافت مول هيداتيفرم در رحم اغلب نقاط ريز بافت بسيار تمايز يافته جفتي يا باقيمانده سلولهاي سينسيتيو تروفوبلاست هستند. اين نقاط بافتي بطور منظم توليد HCG نموده و پيش برنده تهاجم نيستند و HCG هيپرگليكوزيله توليد نمي كنند و فقط موجب مثبت شدن آزمايش HCG ميگردند. در بيشتر موارد نقاط ريز در مدت شش ماه سركوب شده و يا ناپديد مي گردند. اما در حدود ۱۰% موارد اين نقاط ريز رشد نموده و HCG هيپرگليكوزيله توليد كرده و سلولهاي سينسيتيو تروفوبلاست در آنها ظاهر شده و بدخيم مي گردند. در اين موارد مقدار HCG افزايش يافته و بيمار بايستي شيمي درماني گردد.
۳- سرطانها
براساس انچه كه در مقالات آمده است وقتي كه يك سرطان اوليه پيشرفت ميكند ميتواند موادي شبيه HCG را توليد كند. اين مواد همان زير واحد بتاي آزاد (Free B subunit) بوده كه در نمونه سرم قابل شناسايي است. محصول تجزيه زير واحد بتاي آزاد قطعه مركزي B (B core fragment) بوده كه در نمونه ادرار قابل شناسايي است.
۴- نئوپلاسم تروفوبلاستيک يا كوريو كارسينوما
نئوپلاسم تروفوبلاستيك حاملگي (كوريو كارسينوما بدون تاييد هيستولوژيك) و كوريوكارسينوما بدخيمي هايي هستند كه از حاملگي هاي طبيعي يا حاملگي مول هيداتيفرم مشتق مي شوند. باقيماندن عميق سلولهاي سيتوتروفوبلاست (سلولهاي ريشه جفت) متعاقب زايمان و بعد از تولد جفت يا برداشتن مول هيداتيفرم به روش جراحي مي توانند ترانسفرمه شوند، زيرا نمي توانند فيوز شده و به سلولهاي سينسيتيو تروفوبلاست خوش خيم تبديل شوند. اين سلولها بعداً HCG هيپرگليكوزيله توليد نموده كه موجب پيش برد تهاجم مي گردد. سلولهاي تروفوبلاست ترانسفورمه به تمام رحم دست اندازي نموده و به كليه، ريه و مغز متاستاز مي دهند. نئوپلاسم تروفوبلاستيك حاملگي يا كوريوكارسينوما يكي از مهاجم ترين بيماريهاي بدخيم شناخته شده براي انسان است و به شيمي درماني پاسخ داده و بقا ۵ ساله بالايي در حدود ۹۰-۸۰ درصد موارد را دارد.
۵- سندروم HCG خانوادگي (Familial HCG Syndrome)
اين سندروم جديداً كشف شده و يكي ديگر ازعلل مثبت شدن آزمايش HCG در غياب حاملگي است. مردان و زنان افزايش توليد HCG را از طريق ارثي كسب ميكنند. مقدار HCG سرمي در اين افراد از IU/L 135- 1 گزارش شده است. اين حالت در چندين زن و مرد در يك خانواده (معمولا در برادران و خواهران) و در يكي از والدين وجود دارد.
۶- درمان با HCG
هنگاميكه از HCG به عنوان دارو جهت القا تخمك گذاري استفاده مي شود، غلظت سرمي آن پس از تزريق ۵۰۰۰ واحد بين المللي HCG به IU/L1000 – 500 رسيده و در طي ۱۲-۸ روز به كمتر از IU/L 5 مي رسد.
۷- استفاده از HCG به عنوان مواد نيروزا
برخي از ورزشكاران ممكن است جهت دوپينگ از HCG براي تحريك توليد هورمونهاي استروئيدي استفاده مي كنند كه اين خود ممكن است سبب افزايش مقدار سرمي HCG گردد.
نتايج مثبت كاذب HCG
اكثر كيت هاي تجاري براي شناسايي HCG بر پايه مدل ساندويچي بنا شده اند كه در آنها از دو آنتي بادي استفاده مي شود. آنتي بادي اوليه و ثانويه ممكن است از موش يا بز گرفته شوند.
نتايج مثبت كاذب معمولا بواسطه وجود آنتي باديهاي هتروفيل در سرم بيماران ايجاد ميشود. آنتي باديهاي هتروفيل آنتي باديهاي انساني بر عليه آنتي باديهاي حيواني هستند. شناخته شده ترين آنتي بادي هاي تداخل كننده HAMA (Human Anti Mouse Antibody) مي باشد. اما آنتي بادي هاي ضد حيوانات ديگر مانند بز ((HAGA گوسفند (HASA ) خرگوش (HARA ) نيز ممكن است سبب تداخل گردند. آنتي بادي هاي هتروفيل با ايجاد پل بين آنتي بادي گيرنده و آشكار ساز موجب ايجاد واكنش مثبت كاذب مي گردند.
گزارشات نشان مي دهد كه سرم ۳۰تا۴۰ درصد افراد داراي آنتي باديهاي هتروفيل است.
روشهاي مختلفي جهت شناسايي تداخل ناشي از آنتي باديهاي هتروفيل در اندازه گيري HCG سرمي وجود دارد كه عبارتند از:
1-آزمايش مجدد نمونه با استفاده از يك كيت از همان روش يا با يك كيت از روش ديگر
2-تكرار نمونه گيري از بيمار
3-رقيق كردن سرم بيمار
4-آزمايش همزمان بر روي نمونه ادرار بيمار
5-اضافه كردن موادسدكننده آنتي باديهاي هتروفيل(Heterpphil antibody Blocking Agent):
6-اندازه گيري هورمونهاي LH,FSHبيمار
7-ساير روشها
در پايان توجه همكاران محترم را به چند نكته جلب مي نماييم:
1- به دليل وجود منابع گوناگون و حالتهاي مختلف افزايش مقدار HCG (خوش خيم و پاتولوژيك)در سرم بيمار و همچنين هتروژنيسيته ملوكول HCG لازم است كه بدانيم كدام شكل يا اشكال ملكولي HCG در روش سنجش مورد استفاده قرار گرفته است.
2- از استراتژيهاي آزمايشگاهي مناسب جهت كمك به پزشك و جلوگيري از مديريت نامناسب بيماراستفاده کنیم .
3- بيش از 100نوع كيت جهت اندازه گيري HCG در سرم وجود دارد.آگاهي آزمايشگاهها از ساختار كيت (روش سنجش) ومعرف هاي به كار رفته در آن (نوع آنتي باديهاي به كار رفته)كمك زيادي به شناسايي موارد مثبت كاذب مي نمايد.
4- از استفاده شركت هاي سازنده از معرف هاي مناسبي جهت حذف تداخلات ناشي از آنتي باديهاي هتروفيل در كيت هاي خود مطمئن باشیم.
5- امكانات لازم در هنگام مواجهه با سرمهاي حاوي آنتي باديهاي هتروفيل را فراهم کنیم.
6- مركزي را كه در موقع لزوم بتوان نمونه بيماران را جهت شناسايي منشا تداخل (اندازه گيري HCG هيپرگليكوزيله-Free BHCG-HCGBcf و بررسي آنتي باديهاي هتروفيل) ارسال نمود، شناسائی کنیم.
نوشته: دکترلیلا حق شناس
ادامه مطلب...